Introduction
Les médecins ont le devoir déontologique d’assurer la permanence des soins, et les institutions hospitalières s’organisent pour assurer des services de garde garantissant la dispensation des soins à leurs patients hospitalisés, même en dehors des heures d’activités habituelles1. Actuellement, les services de garde de nuit et de week-end des hôpitaux belges font intervenir majoritairement les médecins assistants candidats cliniciens spécialistes (« MACCS » ou assistants post-gradués, « PG », selon le réseau universitaire). Toutefois, depuis la loi de plein effet du 12 décembre 2010 qui place les MACSS sous la législation relative du travail (bien que les règles préexistaient depuis au moins 1999) (1) et, plus récemment, l’arrêté royal du 19 juillet 2021 (2) rendant obligatoire la convention collective du 19 mai 2021, conclue au sein de la Commission paritaire nationale médecins-hopitaux (CPNMH), la durée du travail des MACCS est fixée précisément protégeant mieux les MACCS en matière de conditions de travail. Pour répondre à ces exigences, bon nombre d’hôpitaux ont instauré un service de pointage avec un horaire préétabli, tandis que les maîtres de stage ont le devoir de veiller à ce que soient respectés à la lettre cette législation mais aussi l’esprit de celle-ci.
1 A noter que de manière générale, la notion de « garde » porte à confusion car n’est plus utilisée dans la loi. Il s’agit ici d’une notion spécifique à certaines spécialités (ie: la médecine interne, mais finalement beaucoup de services avec un horaire type de journée et des plages durant lesquelles la permanence de soins doit être effective). Par souci de clarté, nous la définirons de manière explicite : « les gardes », comme toutes les plages horaires durant lesquelles la permanence de soin doit être assurée, en dehors des heures de fonctionnement normales des services auxquels les médecins sont rattachés (typiquement, du lundi au vendredi en journée), tandis que les notions d’ « heures confortables / inconfortables » font références aux textes légaux encadrant les conditions de travail des médecins en formation (CCT 19/5/21)
Les gardes pendant les nuits et les week-ends perturbent le travail de jour mais génèrent aussi un coût important et peuvent parfois être ressenties comme contraires à l’objectif de formation des candidats spécialistes. Se pose ainsi parfois la question de la rationalité et de l’utilité de la participation exhaustive de chaque médecin. Même si l’organisation du travail en équipe peut aider à résoudre le défi des gardes en permettant une meilleure répartition des tâches, il est intéressant de quantifier de manière objective l’impact sur le temps du travail, sur les absences au travail de jour (dues aux récupérations), sur le coût d’un service ou le coût général pour l’hôpital et sur le ressenti en matière de formation des futurs spécialistes.
L’objectif de cet article est de mettre en équation un certain nombre de ces variables. Il nous sera bien sûr difficile d’intégrer tous les paramètres qui devraient rentrer dans de telles équations. Beaucoup de facteurs sont difficiles à quantifier et à pondérer, parce que trop subjectifs ou complexes dans leur interaction. Ainsi, sans vouloir entrer dans une analyse aussi exhaustive, nous nous limiterons ici à un modèle simple et concret qui pourrait servir de base à quelques réflexions : celui du coût/bénéfice de l’organisation de garde dans un hôpital entre candidats spécialistes de 1ère, 2ème et 3ème année de spécialisation (appelons-les « juniors ») et candidats spécialistes de 4ème, 5ème et 6ème année (appelons-les « seniors »).
Méthode
Notre modèle d’hôpital, de temps de travail et de rémunération
Pour appliquer les équations développées dans les analyses, nous reprendrons le modèle décrit dans le cas proposé, à savoir un hôpital constitué de 20 médecins assistants candidats cliniciens spécialistes dont 10 sont des juniors et 10 des seniors. Nous examinerons différents scenarii faisant varier le nombre de seniors de garde (NGs, 0 à 10), tandis que le nombre de juniors de gardes reste constant (NGj=10) (Figure 1). Nous prendrons pour référence un scénario théorique basé sur le point de l’accord en CPNMH de décembre 2023 (entré en vigueur le 1er avril 2024) au sujet de l’augmentation des sursalaires liés aux tranches horaires inconfortables ; le scénario ne prend pas en compte le cumul possible avec le sursalaire lié au temps de travail additionnel (+10%) (Annexe 1).

Nous décrivons avec plus de détails l’organisation des horaires et leurs rémunérations dans l’annexe 2. Pour matérialiser la précision que nous développons dans le raisonnement suivant, nous partons du présupposé que ces médecins sont soumis à un système de pointage avec un horaire préétabli, tel qu’il existe maintenant dans de nombreux hôpitaux pour les candidats spécialistes.
Pour calculer le temps de travail et les rémunérations par semaine (nous prenons comme référence une semaine de travail qui sera la moyenne de 13 semaines, Annexe 2), nous avons besoin de connaître le nombre d’heures que le médecin va effectivement travailler dans différentes situations. Pour simplifier nos calculs, nous allons considérer un modèle d’horaire (Figure 2 et Tableau 1) où les heures de travail et les journées de la semaine sont maximisées à 48h, soit un travail de 9h36 par jour (de 8h00 à 17h36) du lundi au vendredi. En pratique, c’est d’ailleurs ce qu’on observe dans la plupart des hôpitaux, malgré les tentatives de récupération pendant la semaine. En général, des récupérations sont surtout pratiquées après le travail de nuit. Mais comme le montre la figure 3, ces heures de récupération d’une garde de nuit au cours de la journée suivante ne compensent que partiellement les heures passées pendant les gardes de nuit.
La réalité de terrain dans la profession médicale montre par ailleurs qu’il y a des dépassements des horaires préétablis pour motif que le travail du médecin est fait d’aléas et que la poursuite des soins au patient, une fois commencés, ne peut être remise au lendemain, ces derniers devant être achevés en soirée. Une journée de travail ne s’arrête donc pas nécessairement exactement à 17h36 (dans notre modèle de journée de 09h36 que nous avons fait commencer à 08h00), mais peut se prolonger encore. Le tableau 1 précise diverses autres raisons de ces dépassements, particulièrement présents dans la situation des candidats spécialistes travaillant dans un service de patients hospitalisés. Par souci de réalisme, il faut également admettre un chevauchement entre la fin de la garde (le début de la récupération, et le début de travail des autres médecins), pour certaines des mêmes raisons. Ce chevauchement peut être mis à profit pour assurer la permanence des soins, par le biais de transmissions ciblées. On peut admettre que ce chevauchement est d’environ 30 min après une garde de nuit de semaine mais plus long (60 min) après une garde d’une journée entière de week-end, où il y a souvent plus d’informations à transmettre (Figure 3 et Tableau 1).
Évaluation de la formation
Un questionnaire (voir page finale de l'article) pour analyser l’utilité et l’acceptabilité de différents épisodes de stage a été développé à partir d’un modèle mis au point pour examiner les retours d’expérience des enseignants qui testaient de nouveaux outils pédagogiques (3). Nous avons convenu qu’une période de stage se divise en une succession d’« épisodes » (= les temps de la journée d’un MACCS où les interactions et les tâches diffèrent) : tours de salle en semaine ou apprentissages techniques, activités hors tours de salle (établissement du dossier et visites journalières avec le patient, dialogues avec les familles ou les médecins traitants, communications avec les infirmiers/ères et/ou des autres médecins du service ou de l’hôpital), activités durant les nuits de garde de semaine, durant les journées et les nuits de garde les week-ends. L’utilité et l’acceptabilité ont été analysées en demandant de coter, de 1 à 5, divers indicateurs.


Résultats
Nombre d’heures effectives des médecins dans un service
Puisqu’on admet, pour tous les MACCS (seniors et juniors) une durée de travail hebdomadaire maximalisée à 48h et que les heures supplémentaires sont fixées à 30 minutes par jour (soit donc 50 heures 30 minutes par semaine pour chacun), le calcul du nombre d’heures effectives que travaillera un médecin pour une période donnée (que nous ramènerons à une moyenne hebdomadaire) va dépendre du nombre d’heures passées pendant les gardes, qui, elles-mêmes vont dépendre du nombre de médecins participant à ce rôle de garde. Par semaine, on peut calculer que le nombre d’heures de garde est de 124 heures 30 minutes à repartir entre les MACCS. Il faudra aussi retirer les heures de récupération, soit 48 heures à répartir aussi entre les MACCS. Ainsi, la formule (formule 1 du tableau 3) qui représente la durée du travail (T) est une somme des différentes périodes de travail pondérées en fonction du nombre de médecins participant au rôle de garde (NG).
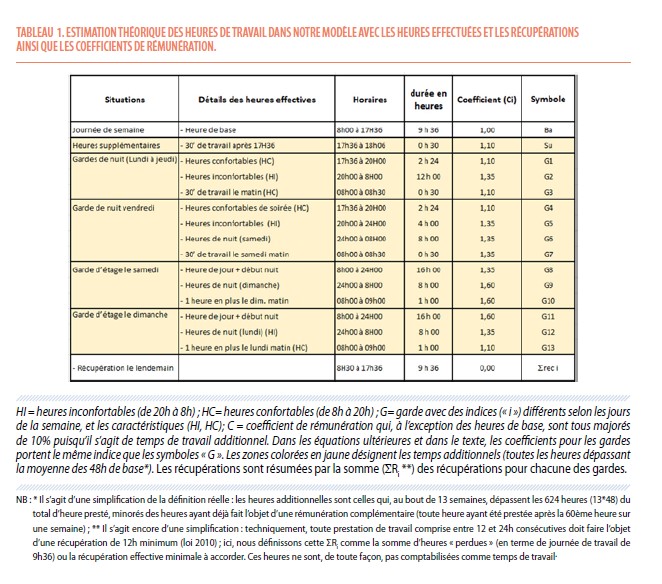
Sur la Figure 4.A., on voit que la courbe qui représente (dans un hôpital de 20 MACCS) les variations de temps de travail lorsque l’on fait varier le nombre des MACCS participant à la garde de 10 à 20, a l’allure d’une courbe hyperbolique avec une asymptote qui tend vers la durée de base (soit les 48 heures plus les heures supplémentaires, que l’on a fait varier ici de 0 à 30 minutes).
La figure 4.B. montre la proportion des heures passées en garde de nuit et de week-end, relativement au nombre total d’heures. Quand le nombre de médecins participant au rôle de garde passe de 10 à 20, le nombre d’heures de garde (nuit et week-end) diminue de 12H27 à 6H13 (soit de 21% à 11% du total de heures de travail) et le nombre d’heures de récupération « post-garde » par semaine (48H – nombre d’heures de travail de journée en semaine), passe de 4H48 à 2H24 (soit de 8% à 4% du total de heures de travail), soit un gain réel en termes de fatigue et de temps gagné pour le travail de jour et peut être aussi (voir plus loin) pour la formation des MACCS.

Il est possible de calculer le nombre minimum de médecins qui devraient participer au rôle de garde afin de prévenir le dépassement du maximum légal (60 heures) du temps de travail des MACCS (formule 2 du tableau 3). Ainsi, pour respecter la législation avec notre horaire modèle, il faut au minimum 8 médecins impliqués dans le rôle de garde. Pour se ménager une certaine sécurité (en cas de nombre d’heures supplémentaires supérieures aux prévisions de notre modèle), en prenant comme cible un temps moyen maximum de travail de 57h ou même 55h, il faudrait alors au minimum 12 et 17 médecins (calculés en utilisant la formule 2 mais aussi visible sur la figure 3A).
Il est possible aussi de calculer le temps de récupération (Rec) que l’on pourrait proposer certaines journées afin de réduire le temps de travail malgré les gardes selon la formule 3 (tableau 3). Si on voulait limiter à 48 heures maximum le temps de travail hebdomadaire, avec 10 ou 20 médecins de gardes, il faudrait octroyer 10h06 ou 6h18 heures de récupération en moyenne à chaque médecin et pour chaque semaine.
Coût hebdomadaire par médecin engagé dans le rôle de garde de notre hôpital
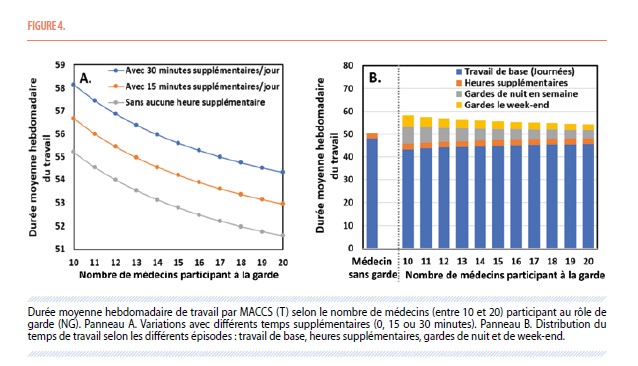
En utilisant les nombres d’heures de chaque période et les coefficients correspondants de rémunération (Tableau 1), on peut calculer ce coût selon la formule 3 (Tableau 3). Par souci de standardisation, le coût est exprimé en « unité », une unité étant le salaire d’une heure de temps de base d’un MACCS junior (en 2022, la moyenne des 3 premières années est de 15,48 € pour une heure, soit une unité). La figure 5A. qui représente ce coût hebdomadaire par médecin, juniors et seniors, en fonction du nombre de médecins engagés dans le rôle de garde montre comment le coût se réduit quand le nombre de MACCS participant aux gardes augmente. Ainsi, quand les 20 MACCS (juniors et seniors) participent aux gardes au lieu des seuls 10 Juniors, le coût d’un MACCS junior se réduit de 63,0 à 56,9 unités (-6,1 unités, soit - 10% de réduction) tandis que le coût d‘un MACCS senior n’augmente que de 56,9 à 64,0 (+ 7,1 unités, soit + 12% d’augmentation) (Figure 5A). Chez les juniors, le coût des gardes passe de 27% à 15% en proportion du coût total, tandis que l’épargne des heures récupérées passe de 9,5% à 8,6% en proportion des coûts du travail de base (+ heure supp.)
Coût pour l’hôpital en fonction du nombre de médecin engagés dans le rôle de garde
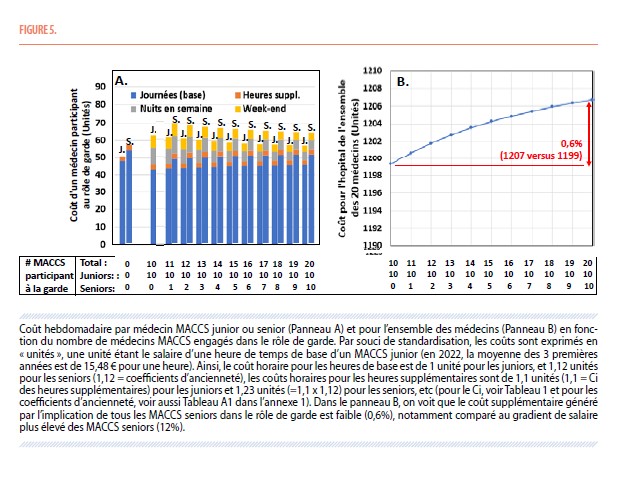
Dans notre hôpital modèle comprenant 20 médecins (10 juniors et 10 seniors), à partir des coûts précédemment estimés de chaque médecin, on peut calculer quel sera le coût pour l’hôpital selon le nombre de médecins qui participent au rôle de garde, en prenant comme base de 10 juniors qui font toujours les gardes, tandis que le nombre de seniors participant aux gardes augmente de 1 à 10 (Figure 1). Le coût hebdomadaire est estimé à 1199 unités (Figure 5B) lorsque seulement les 10 juniors participent au rôle des gardes et à 1207 unités quand tous les 20 MACCS juniors et seniors participent au rôle des gardes, soit une différence de 0,6% alors que les seniors coutent 12% de plus dans notre modèle. Cette différence générée par l’implication des MACCS seniors en plus des MACCS juniors apparaît donc extrêmement minime. Ce que montre également la formule 6 (Tableau 3) qui exprime ces coûts supplémentaires : comme R qui est la proportion des MACCS seniors est habituellement proche ou inférieur de 0,5 (on a souvent moins de seniors que juniors) et Q qui est le coefficient « d’ancienneté » (rapport de salaire des seniors par rapport aux juniors) est ici égal à 1,12, l’expression [R x (Q - 1)] est inférieure ou égale à 0,06. Comme U est la soustraction de la somme des coûts des garde (nuit et week-end ; Σ(Gi*Ci)) qui représente 15% du coût total moins l’épargne des heures récupérées (Σ(Rec i*1)) qui représente 9% du coût du travail de base (Figure 5A), le coût supplémentaire est donc assez faible par rapport au coût total.
Coût pour différents types de service en fonction du nombre de médecins engagés dans le rôle de garde
La formule 7 (Tableau 3) donne le coût pour le service selon la distribution des juniors (NJs) et seniors (NSs) dans le service et selon le nombre de médecins, juniors (NJh) et senoirs (NSh), engagés (dans le rôle de garde). C’est une somme pondérée des coûts des médecins juniors qui participent aux gardes et des médecins seniors selon le nombre de ceux-ci participant au rôle de garde.
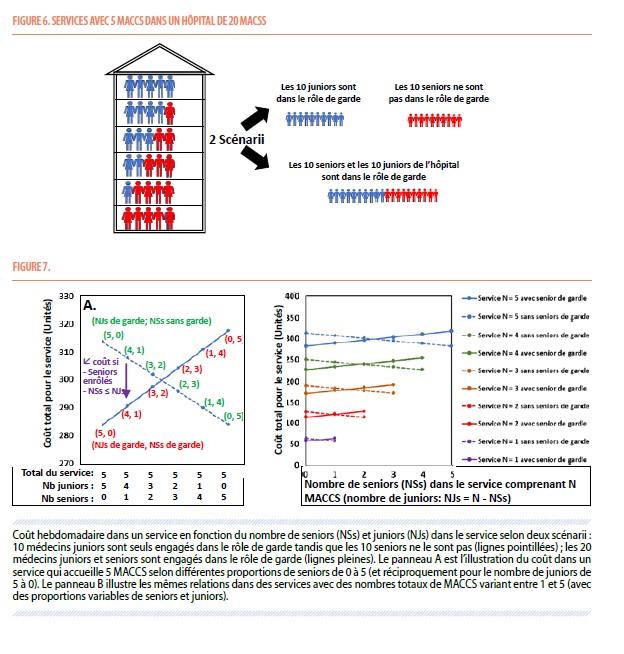
Pour illustrer les effets de différentes compositions des services en MACCS, nous avons imaginé des services (Figure 6) comprenant de 1 à 5 MACCS (NS = 1 à 5) avec des distributions variables du nombre de juniors (NJs) et seniors (NSs) dans le service (NSs et NJs variant réciproquement tel que NSs + NJs = NS), dans deux scénarii extrêmes : A. les 10 MACCS juniors sont seuls engagés dans le rôle de garde tandis que les 10 seniors ne le sont pas ; B. les 20 MACCS juniors et seniors sont engagés dans le rôle de garde.
La figure 7A représente ce coût hebdomadaire pour un service de 5 MACCS en fonction du nombre de seniors et juniors dans le service (abscisse) dans les deux scénarii (lignes pleines ou pointillées). Elle montre curieusement que, dans les services qui ont une proportion moindre de seniors par rapport aux juniors, les coûts pour le service sont moindres dans le scenario « B » où tous les MACCS séniors de l’hôpital participent au rôle de garde comparé au scenario « A. De manière générale, la formule 8 montre que le coût d’un service dans un scénario où tous les séniors sont enrôlés dans les gardes de l’hôpital est inférieur au coût de ce service si aucun des seniors ne s’engage, à la condition que :
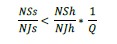
Où NSs et NSj sont les nombres de MACCS juniors et seniors de ce service, NSh et NJh, les nombres de MACCS juniors et seniors engagés dans le rôle de garde de cet hôpital et Q (coefficient d’ancienneté) est le rapport entre le salaire horaire de base des seniors et celui des juniors.
Qu’en est-il pour la formation ?
À l’aide d’un questionnaire (voir page finale de l'article), nous avons évalué le ressenti des assistants face à ce que nous avons appelé les différents épisodes de leur formation : tour de salle, activité en dehors des tours de salle avec le superviseur, nuit de garde la semaine, nuit de garde le week-end et jour de garde du week-end) (Annexe 12). Sur les 18 MACCS (10 juniors et 8 seniors) à qui le questionnaire a été soumis, 14 (8 juniors et 6 seniors) ont répondu.
On voit que le ressenti en termes d’utilité diminue légèrement pour les gardes de nuit (score = 75%) et de week-end (70% pour les nuits et 68% les journées de week-end), par rapport aux périodes de tour de salle avec le superviseur (88%) ou de travail hors de tour de salle (88%) (Figure 8A). En ce qui concerne l’acceptabilité, celle-ci décroît de la même manière (76-79% pour les gardes versus 91% pour le travail de journée de semaine) (Figure 8B). Il y a quelques différences avec les seniors qui ressentent un moindre sentiment d’utilité et d’acceptabilité pour les gardes de nuit et de week-end (entre 55 et 65%) par rapport aux périodes d’apprentissage technique (94%).

Calcul d’un coût/bénéfice
Pour estimer les variations des bénéfices et coûts, a été prise comme référence, la situation du moindre coût pour un maximum de bénéfices, qui serait la situation où les 20 MACSS participent à l’ensemble des gardes, avec, pour le bénéfice, un score de 100% d'utilité et d'acceptabilité quel que soit l’épisode et pour le coût, le salaire horaire de base (soit 1 unité pour les juniors et 1,12 pour les seniors). Dans une telle situation, le nombre total d’heures pour les 20 MACCS est égal à la somme des heures de travail hebdomadaire (soit 48h x 20), des heures supplémentaires (2 heures 30 minutes x 20), des heures de gardes (124 heures 30 minutes pour tous), moins les heures de récupération (48 heures), soit 1086 heures 30 minutes de temps travail avec un bénéfice total pour les 20 MACCS de 1086,5 unités et un coût total pour l’hôpital de 1151,7 unités (en répartissant 50% du temps pour les juniors et 50% pour les seniors, soit [1 + 1,12] x 1086,5/2).
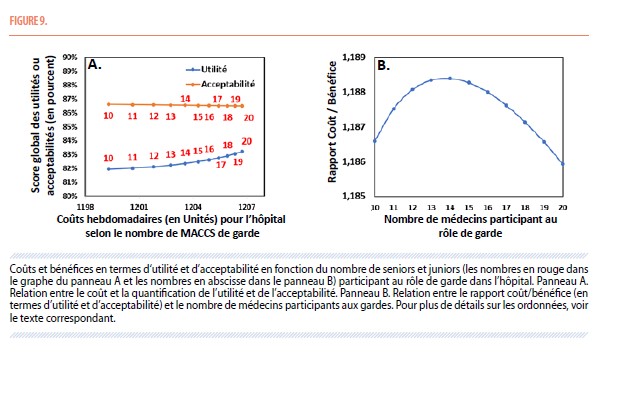
Le « bénéfice » hebdomadaire pour tous les MACCS en termes d’utilité et d’acceptabilité dans les différents scenarii a été calculé en sommant ces valeurs d’utilité et d’acceptabilité de chaque épisode, pondérées selon le temps investi dans ces épisodes (voir tableau 1, pour le temps des tours de salle ou des apprentissages techniques, on a considéré 25% du temps de base), puis rapporté en pourcent par rapport à cette situation idéale (soit 1086,5 unités). La figure 9A montre la relation de ce bénéfice pour tous les MACCS par rapport au coût pour l’hôpital, selon le nombre de MACCS qui participent au rôle de garde (en rouge sur la figure). Il n’y a pas de réduction significative de l’utilité globale (passant de 81,3% à 83,2%) ou de l’acceptabilité globale (passant de 86,6% à 86,5%) quand la situation où seuls les juniors sont de garde est comparée à la situation où tous les MACCS sont de gardes (les 10 seniors comme les 10 juniors). Simultanément, comme indiqué précédemment (figure 5B), le coût hebdomadaire pour l’hôpital n’augmente que de 0,6% (de 1199 à 1207 unités).
Pour calculer un rapport coût/bénéfice de chaque scenario, on divise le bénéfice de tous les MACCS pour une semaine (on regroupe les utilités et acceptabilités par une moyenne des deux) rapporté en pourcent du bénéfice de la situation « idéale » (soit 1086,5 unités), par le coût pour l’hôpital rapporté aussi en pourcent du coût de la situation « idéale » (soit 1151,7 unités). Le rapport coût/ bénéfice est ainsi égal à « 1 » dans la situation idéale où tous les MACCS participent, estiment un pourcentage de bénéfice de 100% pour tous les épisodes et sont payés sur base de leur salaire horaire quel que soit le moment de la semaine. La Figure 9B montre que les rapports coût-bénéfice (entre 1,187 et 1,188) ne sont pas très éloignés de la valeur (=1) de la situation idéale et que l’augmentation du nombre de seniors impliqués dans le rôle de garde ne s’accompagne pas d’une augmentation significative du rapport coût-bénéfice.
Conclusions
Partant de notre controverse qui illustre une réalité rencontrée dans de nombreux hôpitaux, en ce qui concerne le recrutement des seniors dans les rôles de garde, nous sommes arrivés à la formulation de certaines équations générales et surtout à la résolution de ces équations pour trouver les situations idéales. Ce qui est intéressant est le fait que certaines de ces solutions apparaissent assez paradoxales, en tout cas à rebours de l’intuition que l’on pouvait émettre a priori.
Les réponses aux questions de notre controverse à propos des conséquences de l’implication des 10 séniors dans le rôle de garde sont les suivantes.
1/ Comment cela va-t-il impacter le temps de travail de chacun et leur absence (leur récupération) ?
Cette première question était, somme toute, facile à répondre intuitivement. Quand 20 médecins (incluant les 10 seniors) font les gardes plutôt que les seuls 10 juniors, le temps de travail, la proportion des heures passées en garde (nuits et week-ends), et la proportion d’heures de récupération à la suite des gardes se réduisent. Cela n’a rien de surprenant, bien entendu. Nous avons toutefois pu mettre en équation les estimations du nombre minimum de médecins à mobiliser pour pouvoir réaliser un service de garde sans transgresser la législation en matière d’heures de travail, ainsi que celles des temps de récupérations à proposer (certaines journées de la semaine) pour réduire le temps de travail (toujours pour respecter la législation) malgré les heures de garde.
2/ Quel service serait le plus favorisé, celui dont la proportion d’ainés est plus élevée ou moins élevée ?
Cette deuxième question est a priori plus complexe. Au cours de l’évolution de notre hôpital, il y a eu des divergences d’opinion sur la question d’impliquer les seniors, l’argument de certains chefs de service était souvent la crainte que cela augmenterait le coût de façon très importante. Mais, l’analyse plus fine permet de montrer qu’en réalité, c’est même parfois le contraire. Ainsi, les équations au départ d’apparence très complexe se simplifient, avec cette observation, comme on le voit dans les différents scénarios des coûts pour les services : plus les seniors sont impliqués, moins cela coûtera pour les services impliqués, à la condition que la proportion des seniors soit inférieure ou égale à celle des juniors (ce qui, d’ailleurs, est généralement le cas).
3/ Va-t-il en coûter plus à l’institution si les 10 ainés y participent ?
Paradoxalement, le coût que représentent les MACCS pour un hôpital ne semble pas très différent que ces seniors soient impliqués ou pas dans le rôle de garde. Le surplus de coût (calculé à 0,6%) est même très largement inférieur au gradient de salaire (on a considéré la moyenne de 12% dans notre évaluation) des seniors par rapport aux juniors. Ceci s’explique du fait que les gardes sont maintenant mieux réparties et que le nombre d’heures de garde diminue pour tout le monde. Au-delà de ces aspects économiques, il y a bien sûr le bien-être des juniors, et aussi le gain de temps pour leurs formations. Ce qui appelle la question suivante.
4/ Qu’en est-il du ressenti global des assistants en ce qui concerne leur implication dans le rôle de garde ?
On voit que le ressenti d’utilité et d’acceptabilité n’était que légèrement moins favorable pour les périodes de garde par rapport aux périodes des tours de salle (pour les juniors) et d’apprentissages techniques (pour les seniors) avec le superviseur. Le sentiment qu’il y a moins de formation pendant les heures de garde et surtout les heures de week-ends est toutefois plus important pour les seniors, sans doute en raison du fait qu’ils sont confrontés à des situations médicales qui n’ont rien à voir avec ce qu’ils aspirent à rencontrer dans leur future spécialité. Il est vrai aussi que la participation aux gardes est importante pour se former à l’aigu dans les premières années de formation mais les situations qu’on y rencontre sont en général assez répétitives et de ce fait peuvent se révéler moins formatrices après plusieurs années de formation. Il est probable que le sentiment d’utilité est aussi faussement biaisé par le sentiment de pénibilité des gardes qui s’accroit avec les années de formation en vertu de l’accumulation et/ou des contextes de responsabilité familiale ou autres qui se développent avec l’âge.
Du fait d’un ressenti de moindre utilité et acceptabilité chez les seniors pour les gardes, on aurait pu s’attendre à une réduction du bénéfice global (en termes de formation) lorsque augmente le nombre de seniors impliqués dans le rôle de garde. Toutefois comme le montrent nos résultats (figure 9), cette décroissance est extrêmement faible. Cette décroissance est en effet amortie par le fait que, comme le temps de travail de jour augmente en moyenne pour tous (moins de temps de récupération), cela permet de maximaliser les heures ressenties comme les plus formatrices. Pour arriver à une telle conclusion, nous avons globalisé le ressenti d’acquisition des compétences (utilité) et de sens (acceptabilité) pour l’ensemble des MACCS, nous plaçant ainsi dans une perspective plutôt utilitariste, c’est-à-dire qui maximise le bien-être collectif. Le rapport coût/bénéfice calculé comme le coût financier pour l’hôpital par rapport au bénéfice en termes de formation n’augmente qu’à peine lorsque le nombre de participants aux gardes (avec les seniors) augmente. Dans l’ensemble, on voit donc qu’impliquer les seniors a peu d’impact économique pour l’hôpital et peu d’impact sur le ressenti des assistants en matière de formation, tandis qu’il permet de réduire considérablement la pénibilité et également le sentiment d’injustice qui peut s’installer entre les MACCS.
Certes, le problème ne se résume pas à un simple problème de mathématiques. À tout cela, il faut en effet aussi ajouter qu’il y a un gain prophylactique en termes de réduction de la fatigue, de stress et de charge mentale. Bien sûr, on peut opposer le fait (individuel cette fois) que l’implication des seniors contribuera à un moindre gain financier des juniors (puisqu’ils travailleront moins), mais ces derniers auront plus de temps libre et donc un plus grand confort de vie, ce qui est important également pour la profession, comme le rappelle l’article 10 de la nouvelle version du code de déontologie publié le 3 mai 2018 (4) : « Le médecin est attentif à sa propre santé. Le médecin s’efforce de maintenir un équilibre entre ses activités professionnelles et sa vie privée ». Dans les commentaires de cet article du code, on lit aussi : « Il paraît évident que la bonne santé et le sain équilibre de vie des prestataires de soins contribuent à la qualité des soins. À l’inverse, un médecin fatigué, surmené, voire épuisé, n’est pas dans les conditions idéales pour accueillir ses patients avec empathie et patience ». Rappelons que le métier n’est pas non plus épargné par les vagues récentes de « burn-out » (5). Enfin, il y a aussi les aspects légaux qui sont en jeu, puisque, on l’a vu, il existe un nombre minimal de participants en deçà duquel, il est très difficile de ne pas dépasser les critères légaux introduits par la loi sur le temps du travail.
L’avenir nous dirige vers une réduction du nombre de MACCS et donc une implication plus grande des médecins résidents au rôle de garde. Dans l’état actuel des choses, on se rend compte que nous sommes peu préparés à cette situation. Ainsi la loi du 12 décembre 2010 fixe la durée du travail des MACCS (et des étudiants stagiaires), mais aussi et seulement des médecins exerçant dans le cadre d'un contrat de travail ou sous régime statutaire. Pour les médecins pratiquant comme indépendants, le conseil national n’a pas fixé de règles, considérant que cette question relève de la responsabilité individuelle. Mais il est entendu que même chez ceux-ci, l’organisation du temps de travail doit satisfaire aux exigences de qualité des soins du patient et de bien-être du médecin lui-même. La situation future de l’implication de résidents sera compliquée, on peut s’y attendre, par de multiples facteurs professionnels, comme l’expérience et la spécificité (notamment technique) mais aussi personnelle, comme l’âge qui diffère entre les plus jeunes dans la trentaine et les plus vieux dans la soixantaine. L’âge en particulier est un bon exemple de ces facteurs qui peuvent avoir un impact sur la capacité à surmonter l’épreuve d’une garde de nuit (et ses conséquences sur la journée suivante) et les impacts au niveau financier. Une personne plus âgée est plus vulnérable aux perturbations du rythme du sommeil, surtout après 50 ans. Les autres facteurs liés à l’âge compliquant l’organisation des gardes sont l’état de santé, les gradients d’honoraire qui existent aussi parfois entre certaines tranches d’âges et les responsabilités extra-professionnelles (famille, enfants, vieux parents). Ainsi pour des médecins permanents, l’organisation de la distribution des gardes devra intégrer non seulement l’aspect économique (coût pour l’hôpital mais aussi perte de travail pour les journées de récupération quand il y en a), mais aussi certains de ces autres aspects, de quoi compliquer les équations telles que nous les avons présentées.
Il y a bien sûr quelques limitations à cette étude non seulement en ce qui concerne les coûts mais en ce qui concerne les ressentis concernant les épisodes de stage. Les coefficients de pénibilité des différents épisodes de stage ont notamment été modifiés entre-temps le 1er avril 2024 (dans le sens d’une augmentation). Ainsi même si nous avons réalisé tous les calculs de coûts en unité standard (une unité étant le salaire horaire de base d’un MACSS junior), les différences associées aux gardes vont s’accentuer. En ce qui concerne le ressenti notamment des gardes durant les stages, une enquête du Réseau Santé-Louvain avait établi une moyenne de 5,2 sur 10, ce qui est beaucoup plus bas que ce que notre questionnaire a mis en évidence. Nos résultats un peu meilleurs sont peut-être le fait d'une population plus spécifique (un seul service, la médecine interne, dans un seul hôpital), de sa réalisation par le maître de stage sur « sa » cohorte d’assistants (ce qui peut faire craindre une moindre anonymisation, même si les réponses étaient données de manière anonyme), d’un taux de participation plus élevé (donc, moins de biais de sélection des avis les plus critiques), d’un questionnaire abordant le ressenti de manière plus nuancée (avec de nombreux indicateurs, même si leur compilation en une moyenne, peut prêter à discussion).
En conclusion, les gardes dans un hôpital constituent un défi et le présent article a permis de mettre en lumière certains paradoxes contre-intuitifs sur les croyances habituellement véhiculées concernant certains aspects de la distribution dans le rôle de garde, notamment les conséquences économiques et sur la formation des MACCS seniors. Bien que les développements mathématiques se soient limités seulement aux candidats spécialistes, on pourrait extrapoler ces équations à un modèle de rôle de garde impliquant des médecins permanents dans un hôpital ou à celui de médecins généralistes dans un ville, en y intégrant d’autres aspects humains et de qualité de vie.
Remerciements
À tous les médecins candidats spécialistes (MACCS) passés, présents et futurs qui ont assumé courageusement les surveillances des services hospitaliers et les gardes. Même s’il s’est installé une certaine humanisation du temps de travail au cours de ces toutes ces années, grâce aux législations successives, à l’effort des autorités universitaires et à la compréhension de certains maîtres de stage, cela reste un travail d’exception dans notre société.
À Monsieur Philippe Rouard, coordinateur du réseau Santé-Louvain auprès de la faculté de médecine de l’UCLouvain, pour ses explications toujours claires pour l’évolution des lois, pour l’organisation des formations des maîtres de stage et ses commentaires sur ce travail qui ont enrichi encore la discussion, aux professeurs Françoise Smets (doyenne des facultés de médecine) et Cédric Hermans (président de la commission des masters de spécialisation, président du réseau Santé-Louvain et rédacteur en chef de la revue Louvain Médical) pour leur bienveillance vis-à-vis des étudiants de médecine et en particulier des assistants candidats spécialistes et leur attitude inspirante pour les maîtres de stage de ces MACCS, et à leurs collaboratrices, mesdames Anne-Marie Teirlynck, Anne Lepage et Isabelle Istasse.
Au docteur Catherine Winant et Christophe Ravoet, directrice et directeur médicaux, à madame Joëlle De Grox, directrice des ressources humaines, et à leurs collaboratrices/collaborateur, mesdames Rosalba Mantione, Rose-Marie Militello, Stéphanie Malburny et Giuseppe Andaloro pour leur aide dans la gestion des temps de travail des MACCS de l’hôpital de Jolimont.
À Madame Nathalie RUSSO et Justine Descamps pour la relecture du document.
Questionnaire proposé pour évaluer l’utilité et l’acceptabilité des stages dans le processus de formation en médecine interne
Une période de stage se divise en une succession d’« épisodes ». Il a été choisi de nommer « épisodes », les temps de votre journée selon les personnes avec lesquelles vous interagissez.
A. Tours de salle (pour les juniors) en semaine ou apprentissages techniques (pour les seniors : consultations, techniques de gastroscopie, pacemaker, fibroscopie …) réalisés avec le superviseur (ce sera la période de référence).
B. Activités hors tours de salle ou apprentissages techniques (établissement du dossier et visite journalière avec le patient, dialogue avec la famille ou le médecin traitant, communication avec les infirmièr.e.s et/ou des autres médecins de votre service ou de l’hôpital … (beaucoup d’interactions différentes regroupées ici pour ne pas alourdir le questionnaire)).
C. Activité durant les nuits de garde de semaine (interaction avec infirmièr.e.s de garde de nuits, d’autres services, en l’absence d’une activité courante dans l’hôpital).
D. Activités durant les nuits de garde de week-end.
E. Activités durant la journée de garde des WE.
F. Activités scientifiques, conférences et journal club et organisés par le service ou l’hôpital.
L’utilité est analysée en examinant six indicateurs. Mettre une note de 1 à 5 (1 = pas de pertinence ou pas de constats, 2, 3, 4 et 5 = pertinence ou constat faible, moyen, important ou maximal).
L’acceptabilité est analysée en examinant 4 indicateurs. Mettre une note de 1 à 5 (1 = pas de compatibilité, 2, 3, 4 et 5 = compatibilité faible, moyenne, importante ou maximale).

Références
- Directive 2003/88/EC of the European Parliament and of the Council of 4 November 2003 concerning certain aspects of the organisation of working time, Official Journal L 299, 18/11/2003 P. 0009 – 0019. https://eur-lex.europa.eu/legal-content/EN/TXT/?uri=celex:32003L0088
- Arrêté royal rendant obligatoire la convention collective du 19 mai 2021, conclue au sein de la Commission paritaire nationale médecins-hôpitaux, sur les conditions minimales qui doivent figurer dans les conventions de formation conclues avec les médecins spécialistes en formation. service public federal sante publique, sécurité de la chaine alimentaire et environnement. Numac 2021021605, publié le 28/07/2021, promu le 19/07/2021. Moniteur Belge. https://etaamb.openjustice.be/fr/arrete-royal-du-19-juillet-2021_n202102...
- Renaud Juliette. Évaluer l’utilisabilité, l’utilité et l’acceptabilité d’un outil didactique au cours du processus de conception continuée dans l’usage. Éducation et didactique 2020 [En ligne]; 14-20. Mis en ligne le 04 janvier 2022 (consulté le 06 mars 2024). URL : http://journals.openedition.org/educationdidactique/6756 ; DOI : https://doi.org/10.4000/educationdidactique.6756
- Conseil de l’Ordre des Médecins. Code de déontologie médical. 3 mai 2018 . (consulté le 22 janvier 2024). URL : https://ordomedic.be/fr/code-2018
- Descamps Olivier S. Cure et Care. Entre morale d’un engagement et éthique d’un sentiment. Ethica Clinica. 2022:106; 63-81.
Affiliations
1. Maître des stages et interniste, service de médecine interne et endocrinologie-diabétologie de l’hôpital de Jolimont, Centres Hospitaliers Universitaires HELORA, site La Louvière, 159, rue Ferrer, 7100, Haine Saint-Paul.
2. Médecins assistants candidats cliniciens spécialistes (MACCS) de médecine interne, département de médecine interne de l’hôpital de Jolimont*.
3. Médecin assistant candidat clinicien spécialiste (MACCS) en médecine d’urgence, service des urgences de l’hôpital de Jolimont
4. Délégation des médecins francophones en formation (DeMeFF, www.ladelegation.be), Grez-Doiceau, Belgique.
Correspondance
Dr Olivier Descamps
Centres Hospitaliers Universitaires HELORA, site La Louvière
Département de médecine interne
Rue Ferrer 159
B-7100, Haine Saint-Paul
olivier.descamps@helora.be
Pour lire les annexes, cliquez ici