Phase de remplissage : focus sur l'hyperactivité vésicale
Emilie Delchambre, Marie-Camille Guerin, François Hervé
L’hyperactivité vésicale est un syndrome clinique complexe associant différents symptômes comme l’urgenturie, accompagnée ou non d’incontinence urinaire, la pollakiurie et/ou la nycturie, et ce en l’absence d’infection urinaire ou de pathologie locale organique autre. Sa prévalence mondiale est évaluée à 10%, soit 500 millions de personnes, dont seulement 45 % consulteraient pour ces symptômes et moins du quart de ceux-ci seraient traités! (1)
Outre les règles hygiéno-diététiques et la kinésithérapie, les options pharmacologiques pour prendre en charge la vessie hyperactive consistent en trois différentes classes médicamenteuses ayant pour objectif de diminuer les contractions détrusoriennes : les anticholinergiques, un bêta-3 agoniste et enfin la toxine botulique qui va bloquer la jonction neuro-musculaire au niveau présynaptique.
Nous exposons ici les dernières données scientifiques concernant la toxine botulique et présentons des nouvelles cibles thérapeutiques
Les injections intra-détrusoriennes de toxine botulique
L’efficacité des injections intra-détrusoriennes de toxine botulique A a été prouvée dans de nombreuses études et est un traitement de choix de l’hyperactivité vésicale réfractaire au traitement médicamenteux oral et à la kinésithérapie. Cependant, l’efficacité, la durée de réponse et les effets secondaires (rétentions et infections) sont très variables d’un patient à l’autre. Ainsi des facteurs prédictifs fiables et donc des critères de sélection des patients ont été recherchés (2).
Sur le plan clinique, on remarquera souvent l’association de l’hyperactivité vésicale avec différentes autres entités: le syndrome métabolique, la déprivation oestrogénique, les pathologies fonctionnelles du tube digestif et du système nerveux autonome... Dans ce contexte, la prise en charge de ces comorbidités pourrait améliorer les résultats des traitements de l’hyperactivité vésicale. Il faut encore définir si la réponse aux injections de toxine botulique sera vraiment améliorée et si des changements de modalité de traitement ou de posologie sont à envisager (2).
Une autre piste réside dans le probable effet central de la toxine botulinique après son injection intra-vésicale. En effet, plusieurs études animales ont montré un effet inhibiteur central de l’injection intra-détrusorienne de toxine botulique, notamment par la diminution significative de certains neurotransmetteurs et neuropeptides impliqués dans le fonctionnement vésical ainsi que via l’induction de modifications de certaines sous-populations de neurones noradrénergiques à visée vésicale de la chaine ganglionnaire sympathique. Il existerait donc un transport axonal rétrograde de la toxine botulique de la vessie vers la moelle épinière et des ganglions de la chaine dorsale pouvant expliquer l’effet direct de la toxine sur le système nerveux central suite à son injection intra-vésicale, mais cette hypothèse doit faire l’objet d’études plus approfondies. L’imagerie médicale pourrait enfin aussi nous apporter des informations complémentaires. Cela fait plusieurs années que des études se penchent sur l’utilité de l’IRM cérébrale fonctionnelle afin de déterminer les mécanismes physiopathologiques centraux de l’hyperactivité vésicale idiopathique. Il existe en fait des différences au niveau de l’architecture cérébrale fonctionnelle entre les patients atteints ou non d’hyperactivité vésicale. Il y a deux mécanismes en jeu : d’une part le niveau d’activité de régions cérébrales particulières et d’autre part, la façon dont ces régions interagissent. L’IRM cérébrale fonctionnelle pourrait donc devenir un atout majeur dans la prise en charge de l’hyperactivité vésicale(3).
Enfin, souvent oublié, le status psychologique du patient devrait être pris en compte puisqu’on retrouve de nombreuses associations entre l’hyperactivité vésicale et des comorbidités d’ordre psychologique : les désordres affectifs tels que l’anxiété et la dépression ou encore les désordres de stress post-traumatiques. Dans ce cas, la prise en charge de l’un devrait améliorer celle de l’autre. Il serait dès lors utile de mettre au point une échelle ou un score permettant d’apprécier l’impact de l’un et l’autre sur le précédent afin d’améliorer la pris en charge tant urologique que psychologique.
Nouvelles cibles thérapeutiques
Des nouvelles classes d’agents pharmacologiques sont considérées actuellement dans le traitement de l’hyperactivité vésicale.
L’étiologie de l’hyperactivité vésicale est multifactorielle et le développement de nouveaux traitements permet de cibler, outre le muscle détrusor, les neurones moteurs, l’urothélium, le suburothélium et l’espace extra-cellulaire (5).
Le but du développement de nouvelles molécules, est d’avoir un panel de traitement plus large à offrir aux patients souffrants de cette pathologie et de pouvoir ainsi les soulager de manière plus spécifique en fonction de leurs plaintes.
Il faut cependant faire attention aux réactions systémiques que peuvent induire ces médicaments, en agissant sur des récepteurs présents dans d’autres organes.
a) L’adénosine triphosphate
L’adénosine triphosphate ATP joue un rôle essentiel dans l’activité détrusorienne. La modulation de sa libération aurait un impact positif sur les symptômes irritatifs vésicaux. Le sildenafil, un inhibiteur de la phosphodiestérase de type-5, utilisé également dans les troubles érectiles, permet l’élévation de la GMPc intra-cellulaire (modulant la libération d’ATP à partir des neurones moteurs et de l’urothélium) et joue un rôle dans la relaxation du muscle lisse vésical.
b) Les nouvelles cibles des bêta 3 agonistes
Les bêta3 agonistes auraient une action sur la vascularisation de la paroi vésicale ainsi que sur la muscularis mucosae. Ainsi, une action thérapeutique consisterait en l’amélioration de la perfusion tissulaires (par vasodilatation) et une modification de la force contractile de la muscularis mucosae.
c) Les canaux TRP
Les canaux TRPV4 présents au niveau de l’urothélium et du détrusor vont être activés lors de la distension vésicale. Le développement d’un traitement anti-TRPV4 pourrait être prometteur dans le traitement de l’hyperactivité vésicale en diminuant la fréquence des mictions et en augmentant la capacité vésicale.
d) Les canaux potassiques
Il existe au sein de la paroi vésicale des canaux potassiques activés par le calcium. L’activation de ces canaux a un impact sur l’activité détrusorienne et pourrait dès lors être la cible de nouveaux traitements.
On note la présence de deux types de canaux. Des canaux BK, de grande perméation ionique ainsi que des canaux SK, de petite perméation ionique. L’ouverture de ces canaux potassiques de type BK diminue l’excitabilité du muscle détrusor. À l’inverse, les bloqueurs de ces canaux ont pour action d’augmenter les contractions spontanées du détrusor. Des études cliniques sont en cours afin de développer des traitements par instillations intra-vésicales de BK.
Phase de vidange : focus sur les dysuries non obstructives
François Hervé
Les troubles de la phase mictionnelle correspondent à la difficulté d’évacuer le contenu vésical.
La cause la plus communément évoquée pour expliquer ce trouble est l’obstacle infra-vésical. Ainsi, l’étiologie la plus connue est l’adénome prostatique chez l’homme.
Au cours des dernières années, le regard scientifique s’est également porté sur les rétentions urinaires non obstructives, encore appelées « dysuries fonctionnelles ».
Dans ces cas, les troubles de la vidange peuvent s’expliquer par une diminution voire une absence de contraction du détrusor, ou un sphincter urétral hypertonique - qui ne se relâche pas lors de la miction.
L’« underactive bladder » a peu été étudiée et reste mal comprise.
Son diagnostic est fondé sur l’examen urodynamique qui retrouve « une pression détrusorienne faible en intensité ou courte en durée, habituellement associée à un faible débit urinaire ayant pour conséquence une vidange prolongée et/ou l’impossibilité de vider complètement le contenu vésical dans un délai normal » (6).
La rétention urinaire de la femme jeune est une entité clinique relativement rare. Plusieurs études ont décrit l’existence de troubles psychologiques – comme l’anxiété, la dépression, les troubles hystériques, la somatisation chez les femmes avec une rétention urinaire idiopathique (4,7). Différentes études expérimentales sur des modèles animaux ont montré que l’exposition à un stress de manière chronique peut mener à des modifications fonctionnelles au niveau d’organes viscéraux comme par exemple la vessie, et ce, même après l’interruption du facteur stress. Chez les humains, des rétentions urinaires sont parfois rapportées après le décès d’un proche, un divorce ou dans des les suites d’abus ou de violences sexuelles. L’augmentation de la sécretion du CRF (Corticotropin Releasing Factor) par les noyaux paraventriculaires hypothalamiques est évoquée comme l’explication biologique au phénomène puisque le CRF stimule la sécrétion pituitaire d’ACTH qui a des effets inhibiteurs sur les mécanismes mictionnels (8).
Parmi les options thérapeutiques pour la prise en charge des dysuries fonctionnelles, nous disposons de la kinésithérapie, de l’autosondage et de la neuromodulation sacrée.
L’autosondage consiste en la vidange de la vessie à l’aide d’une sonde à usage unique, introduite par le patient lui-même.
Depuis sa description dans l’article princeps de Lapides (9), la procédure est devenue le gold standard afin d’obtenir une vidange vésicale complète à basse pression. Cette technique auto-administrée réduit la morbi-mortalité associée au résidu post-mictionnel et améliore la qualité de vie des patients.
Malheureusement, l’adhérence à la technique reste problématique avec environ 8% d’inobservance (10). Cela peut être lié à des facteurs internes (propres au patient) puisque l’autosondage implique des capacités manuelles, sensitives, organisationnelles ; mais également à des facteurs extérieurs ( accès aux WC, nécessité d’être aidé par un tiers…).
Ici, l’infirmière spécialisée joue un rôle extrêmement important puisqu’elle peut apprendre la technique et s’assurer de sa bonne réalisation. Des questionnaires ont été récemment développés en français puis traduits et validés en néerlandais afin d’évaluer les difficultés, l’acceptation, la qualité de vie et la satisfaction de ces patients devant s’autosonder (11). En mettant le doigt sur les aspects problématiques, l’objectif est d’améliorer l’observance.
La neuromodulation sacrée, qui consiste en l’implantation d’une électrode au niveau de la 3ème racine sacrée, est indiquée pour la prise en charge des rétentions urinaires non obstructives mais également de l’hyperactivité vésicale réfractaire et de l’incontinence fécale.
Au cours des dernières années, des résultats plus durables et une meilleure qualité de vie pour les patients ont été possibles grâce à des modifications de la technique chirurgicale, notamment grâce à l’utilisation d’un guide « courbe » permettant de suivre l’incurvation de la racine nerveuse (12).
La mise en place de neuromodulation sacrée pour des indications encore non approuvées actuellement constitue un domaine de recherche active. Ainsi, cette technique est pour le moment évaluée afin de traiter le syndrome douloureux vésical chronique, la constipation, en pédiatrie, ou dans le cadre de vessies neurogènes (13).
Nycturie
François Hervé
La nycturie, dont la définition a été actualisée récemment (14), correspond au nombre de fois qu’un patient doit se réveiller pendant sa période de sommeil principale pour uriner.
Il s’agit d’un symptôme urinaire fréquent et invalidant qui mène souvent les patients à pousser la porte du cabinet de leur médecin.
Sa prévalence augmente avec l’âge, et plus de 60% des patients de ≥60 ans sont ennuyés par l’existence de 2 ou plus de réveils nocturnes.
Il a été prouvé que la nycturie a un impact négatif sur la qualité de vie par une diminution de la santé physique et mentale. De plus, les patients nycturiques présentent une mortalité plus élevée, non seulement par une augmentation du risque de chutes et de fractures, mais également par un risque de décès précoce (OR= 4) (15).
Ce trouble a cependant durant longtemps reçu peu d’attention. Ceci est expliqué par le fait qu’il a été historiquement pris en charge comme un des nombreux symptômes du bas appareil urinaire, associé soit une vessie hyperactive soit une hypertrophie bénigne de prostate.
Ces dernières années, une révolution s’est opérée et ce symptôme a finalement reçu toute la considération qu’il méritait, comme une entité clinique à part entière (16).
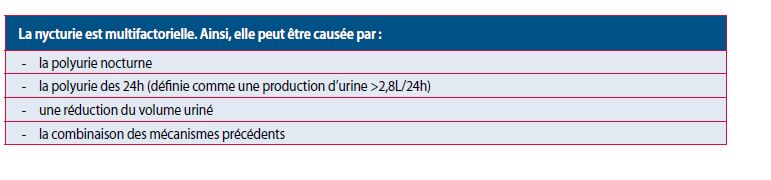
L’origine de ces troubles peut être identifiée au niveau du bas appareil urinaire (capacité vésicale réduite à cause d’une vessie hyperactive ou un résidu post mictionnel), au niveau rénal (vieillissement, perturbation du rythme circadien, diabète insipide néphrogénique…), au niveau du système endocrine (ménopause, andropause , diabètes de type I et II), par une perturbation du sommeil (syndrome d’apnée du sommeil, syndrome de jambes sans repos, insomnie), dans le système cardiovasculaire (œdème des membres inférieurs, insuffisance cardiaque, HTA, syndrome métabolique) et par des troubles d’ordre alimentaires (polydipsie, régime hypersalé ou hyperprotéiné).
De cette manière, en pratique quotidienne, la nycturie est diagnostiquée et traitée par des spécialités variées, qui ont chacune leurs propres guidelines et algorithmes de prise en charge.

Récemment, a été publié le premier article (17) visant à résumer le trajet de soin du patient nycturique. Il explore la façon dont le trouble peut être diagnostiqué et traité au quotidien et définit un algorithme de prise en charge avec un focus particulier sur les étapes importantes avant la prescription de desmopressine.
Lorsque l’on considère la nycturie liée à une polyurie nocturne, la desmopressine est le seul traitement médical à avoir fait ses preuves (18)
L’hyponatrémie secondaire induite par la desmopressine est retrouvée chez environ 5 % des patients, avec une sensibilité liée au genre (19). Pour cette raison, et afin de diminuer le risque d’hyponatrémie, notre armamentarium s’est récemment enrichi d’ une formule microdosée (25 microgrammes pour les femmes) (19).
Afin de mieux comprendre la pathophysiologie de la nycturie et de mieux la traiter, les regards et les études s’intéressent au rôle de l’urothélium dans la gestion des échanges transuroépithéliaux d’eau et d’ions, sur le rythme circadien de la fonction vésicale, sur le rôle de la mélatonine sur la vessie et enfin sur les mouvements d’eau au sein du corps humain (20).
Références
- Marcelissen T, Rashid T, Lopes TA, Delongchamps NB, Geavlete B, Rieken M, et al. Oral Pharmacologic Management of Overactive Bladder Syndrome: Where Do We Stand? 2019; Available from: https://doi.org/10.1016/j.euf.2018.03.011
- Malde S, Apostilidis A, Selai C, Rahnama’i MS, Marcelissen T, Cardozo L, et al. Botulinum toxin A for refractory OAB and idiopathic urinary retention: Can phenotyping improve outcome for patients: ICI-RS 2019? Neurourology and Urodynamics. John Wiley and Sons Inc.; 2019.
- Khavari R, Elias SN, Pande R, Wu KM, Boone TB, Karmonik C. Higher Neural Correlates in Patients with Multiple Sclerosis and Neurogenic Overactive Bladder Following Treatment with Intradetrusor Injection of OnabotulinumtoxinA. J Urol. 2019 ; 201(1):135–40.
- Vrijens D, Drossaerts J, van Koeveringe G, Van Kerrebroeck P, van Os J, Leue C. Affective symptoms and the overactive bladder - A systematic review. J Psychosom Res. 2015;78(2):95–108.
- Fry CH, Chakrabarty B, Hashitani H, Andersson K-E, McCloskey K, Jabr RI, et al. New targets for overactive bladder-ICI-RS 2109. Neurourol Urodyn. 2019 ; Available from: http://www.ncbi.nlm.nih.gov/pubmed/31737931
- Chapple CR, Osman NI, Birder L, Dmochowski R, Drake MJ, van Koeveringe G, et al. Terminology report from the International Continence Society (ICS) Working Group on Underactive Bladder (UAB). Neurourol Urodyn. 2018 ; 37(8):2928–31.
- Hoeritzauer I, Stone J, Fowler C, Elneil-Coker S, Carson A, Panicker J. Fowler’s syndrome of urinary retention: A retrospective study of co-morbidity. Neurourol Urodyn. 2016 ; 35(5):601–3.
- Panicker JN, Selai C, Hervé F, Rademakers K, Dmochowski R, Turcan T, et al. Psychological co-morbidities in idiopathic urinary retention: association or causation? International Consultation on Incontinence Research Society (ICI-RS) 2019. Neurourol Urodyn. 2019;
- Lapides J, Diokno AC, Silber SJ, Lowe BS. Clean, intermittent self-catheterization in the treatment of urinary tract disease. J Urol. 1972; 107(3):458–61.
- Panicker J, Seth J, Haslam C. Ensuring patient adherence to clean intermittent self-catheterization. Patient Prefer Adherence. 2014; 8:191.
- Hervé F, Ragolle I, Amarenco G, Viaene A, Guinet-Lacoste A, Bonniaud V, et al. Assessment of Intermittent Self-Catheterization Procedures in Patients with Neurogenic Lower Urinary Tract Dysfunction: Dutch Translation and Validation of the Intermittent Catheterization Satisfaction Questionnaire, Intermittent Catheterization Acceptance Test, Intermittent Self Catheterization Questionnaire and Intermittent Catheterization Difficulty Questionnaire. Urol Int. 2019 ;102(4):476–81.
- Vaganée D, Kessler TM, Van de Borne S, De Win G, De Wachter S. Sacral neuromodulation using the standardized tined lead implantation technique with a curved vs a straight stylet: 2-year clinical outcomes and sensory responses to lead stimulation. BJU Int. 2019 ;123(5A):E7–13.
- Moore CK, Rueb JJ, Derisavifard S. What Is New in Neuromodulation? Curr Urol Rep [Internet]. 2019 ; 20(9):55.
- Hashim H, Blanker MH, Drake MJ, Djurhuus JC, Meijlink J, Morris V, et al. International Continence Society (ICS) report on the terminology for nocturia and nocturnal lower urinary tract function. Neurourol Urodyn. 2019 Feb 1;38(2):499–508.
- Pesonen JS, Cartwright R, Mangera A, Santti H, Griebling TL, Pryalukhin AE, et al. Incidence and Remission of Nocturia: A Systematic Review and Meta-analysis. Eur Urol. 2016 Aug; 70(2):372–81.
- Everaert K, Hervé F, Bower W, Djurhuus JC, Dmochowski R, Fine N, et al. How can we develop a more clinically useful and robust algorithm for diagnosing and treating nocturia? ICI-RS 2017. Neurourol Urodyn. 2018 Jun; 37(S4):S46–59.
- Everaert K, Hervé F, Bosch R, Dmochowski R, Drake M, Hashim H, et al. International Continence Society consensus on the diagnosis and treatment of nocturia. Neurourol Urodyn. 2019;38(2):478–98.
- Sakalis VI, Karavitakis M, Bedretdinova D, Bach T, Ruud Bosch JLH, Gacci M, et al. Platinum Priority – Review – Voiding Dysfunction Medical Treatment of Nocturia in Men with Lower Urinary Tract Symptoms: Systematic Review by the European Association of Urology Guidelines Panel for Male Lower Urinary Tract Symptoms. 2017; Available from: http://dx.doi.org/10.1016/j.eururo.2017.06.010
- Juul KV, Malmberg A, van der Meulen E, Walle J Vande, Nørgaard JP. Low-dose desmopressin combined with serum sodium monitoring can prevent clinically significant hyponatraemia in patients treated for nocturia. BJU Int. 2017 May 1;119(5):776–84.
- Vahabi B, Jabr R, Fry C, McCloskey K, Everaert K, Agudelo CW, et al. ICI-RS 2019 nocturia think tank: How can experimental science guide us in understanding the pathophysiology of nocturia? Neurourol Urodyn. 2020 Jan 10; Available from: http://www.ncbi.nlm.nih.gov/pubmed/31922620
Affiliations
- Service d’Urologie, Hôpital de Jolimont, La Louvière. Belgique
- Service d’Urologie, Centre Hospitalier de Namur. Belgique
- Service d’Urologie, Cliniques universitaires Saint Luc, Bruxelles. Belgique
Correspondance
Dr. François HERVÉ, MD.
Cliniques universitaires Saint Luc Belgique
Service d’Urologie
Avenue Hippocrate 10
B-1200 Bruxelles