Introduction
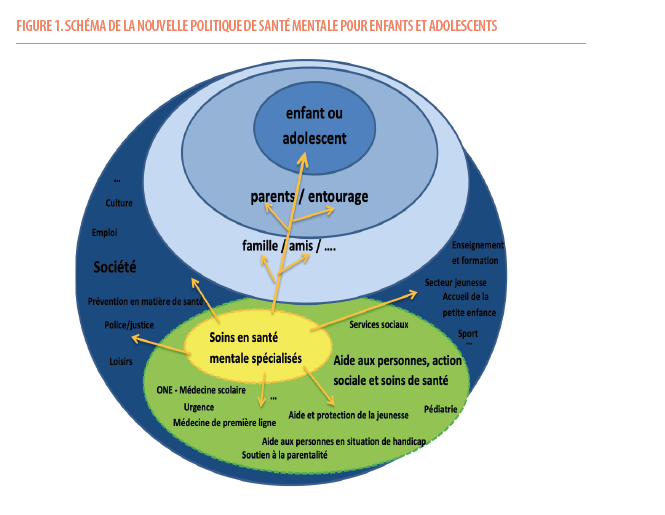
Depuis 2016, la Belgique a mis en place une nouvelle politique fédérale en matière de santé mentale pour les enfants et les adolescents (1), incluant des équipes mobiles en pédopsychiatrie. Cette politique a pour objectif d’offrir de meilleurs soins en santé mentale par la réalisation de circuits et de réseaux de soins au bénéfice de jeunes présentant des troubles psychiques ou psychiatriques et leur entourage socio-familial. Elle vise à améliorer la collaboration et l’articulation entre tous les intervenants impliqués dans des questions de santé mentale, dans une logique intersectorielle (Figure 1).
Les principales missions de cette politique comprennent le dépistage précoce, le diagnostic, le traitement, l’inclusion dans tous les aspects de la vie, ainsi que le partage et la valorisation de l’expertise des différents acteurs professionnels. Elle s’appuie sur des principes qui visent à offrir des soins adaptés aux besoins individuels, en prenant en considération les facteurs qui impactent la santé et le contexte socio-économique.
Les enfants, les adolescents et leurs entourages sont impliqués activement à chaque étape du processus décisionnel concernant leur prise en charge, contribuant ainsi à la prévention et à la promotion de la santé mentale.
Après une description du cadre d’intervention de l’équipe mobile bruxelloise « Bru-stars », cet article montre les avantages d’une intervention mobile pédopsychiatrique périnatale et de la collaboration entre professionnels au sein de la Capitale pour garantir des parcours de soins optimaux, en se basant sur l’étude d’un cas clinique. Dans la discussion, nous détaillons ce qui nous sert de points de repères pour le travail en réseau de soins. Puis, nous mettons en évidence les bénéfices de ce dispositif thérapeutique.
Cadre d’intervention mobile en pédopsychiatrie périnatale
Celui-ci se fonde sur plusieurs critères essentiels visant à garantir une prise en charge optimale des nourrissons vulnérables sur le plan psychique. Ces critères incluent la garantie de la continuité des soins pour la famille en évitant toute substitution au réseau de soins existant. En outre, l’intervention mobile vise à aider les parents confrontés à des difficultés pour accéder aux soins, en prévenant ainsi les perturbations relationnelles graves et en évitant l’arrêt prématuré de l’intervention clinique.
La flexibilité est une caractéristique essentielle de l’intervention mobile en pédopsychiatrie périnatale. Les soignants interviennent principalement dans le lieu de vie de la famille pour être en contact étroit avec l’environnement de l’enfant, mais sont également prêts à rencontrer la famille dans tout autre lieu adéquat. De plus, une prise en charge contextuelle peut être nécessaire dans le lieu de vie du bébé qui vit une situation à risque, notamment dans les familles isolées ou en rupture de liens familiaux et sociaux, et/ou qui ont des difficultés à percevoir leur bébé comme un individu différencié et à répondre à ses besoins.
La collaboration étroite avec les mandants importants, tels que les services de première ligne (ONE, sage-femme, psychologue de liaison au sein d’une maternité...), est également cruciale. Les parents ne sont généralement pas directement demandeurs, mais les mandants ont identifié les troubles du développement de l’enfant, les signes de souffrance psychique et la fragilité parentale. Ils ont abordé avec les parents l’intérêt de l’intervention mobile en pédopsychiatrie périnatale et ont obtenu leur autorisation pour interpeller l’équipe de soins.
L’accent est mis sur une intervention mobile de crise et/ou à long terme (assertive) pour les jeunes enfants, étant donné l’importance cruciale des 1000 premiers jours de l’enfant (-9 mois à 2 ans; Depuis la conception jusqu’aux deux premières années de vie). En effet, la période périnatale, selon l’Organisation Mondiale de la Santé (OMS), englobe effectivement la 22ème semaine de gestation jusqu’au septième jour après la naissance (2). Toutefois, il est important de noter que cette définition se concentre principalement sur les critères médicaux et physiologiques de la période périnatale, sans prendre en compte de manière explicite les aspects pédopsychiatriques, qui concernent la santé mentale de l’enfant et de sa famille. En réalité, une prise en charge périnatale optimale devrait permettre de repérer l’émergence de problématiques psychopathologiques avant même la conception d’un enfant. Par exemple, lorsque cela concerne un bébé conçu par ses parents pour remplacer un enfant mort avant lui ou dans une situation de violences conjugales.
Le travail est toujours effectué en lien avec le réseau de soins entourant la famille. Si ce réseau est absent, l’équipe mobile peut mettre en place un réseau en fonction des besoins. Les interventions sont effectuées le plus souvent en binôme, avec deux soignants : l’un est plus proche des parents et l’autre plus proche du bébé, tous deux étant attentifs à la dynamique relationnelle. Ce cadre d’intervention mobile en pédopsychiatrie périnatale permet ainsi une prise en charge globale et adaptée des nourrissons et enfants en situation de vulnérabilité psychique, en collaboration étroite avec le réseau de soins et les mandants concernés.
Cas clinique
Analyse de la demande
Afin d’illustrer le cadre de travail en périnatalogie mobile, nous présentons une situation clinique où un trouble du lien est identifié chez un bébé qui se prénomme Amine, âgé de 8 mois. Une partenaire enfants-parents (PEPs) de l’office de la naissance et de l’enfance (ONE) alerte sur les inquiétudes concernant la maman profondément déprimée et son bébé qui semble souffrir psychiquement, en miroir de l’état de la mère.
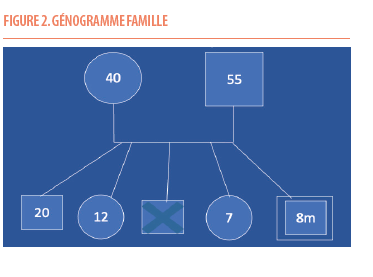
Le génogramme montre que le patient désigné est le dernier d’une fratrie de 5 enfants issus du même couple. Le troisième enfant, un garçon, est décédé à la naissance (Figure 2). La famille est très isolée, sans relais. La situation familiale est aggravée par une grande précarité sociale et le contexte de la pandémie de Covid-19.
Une première rencontre est organisée rapidement au sein de la consultation ONE avec la demandeuse, la maman et Amine. Après analyse, la prise en charge de la situation est confirmée car elle répond à plusieurs critères : isolement social, immobilité, souffrance psychique et nécessité d’une prise en charge du lien mère-bébé. Un binôme composé d’une assistante sociale et d’une psychologue est alors mis en place.
Premières observations
Prévoyant ensuite un premier entretien avec la famille à son domicile, l’attention est portée sur le lieu au sein duquel l’équipe mobile est accueillie. Ce lieu est considéré comme un élément d’observation clinique, marqué par un climat sensoriel dans lequel le bébé est plongé quotidiennement et qui va devenir le cadre de travail de l’intervention mobile. L’équipe observe un environnement triste, peu ajusté au bébé, désorganisé et désinvesti. Tout comme peuvent le dire Lamour et Barraco de Pinto (3), l’agencement du logement apparaît comme une figuration des modes d’organisation de ses occupants, et dans ce cas-ci, il reflète un environnement précaire sans que les espaces de vie soient clairement différenciés.
Pendant les premiers entretiens, la mère présente des symptômes anxio-dépressifs : son discours est souvent confus, elle exprime des pensées suicidaires, somatise et a des difficultés à être disponible psychiquement pour ses enfants. Elle lie des angoisses de mort à la perte de son troisième enfant à la naissance. Elle est aussi peu soignée dans son apparence, à l’image de ce qui peut être observé dans le logement. Quand la mère est présente, le nourrisson montre des signes de dépression : une absence d’échange visuel et gestuel avec cette dernière, un repli sur lui-même et peu de manifestations émotionnelles. Cette situation fait écho à l’expression de Green qui parle d’une mère « morte » (4).
Il ne présente pas de retard de développement moteur, mais ne babille pas, est très irritable et évite le contact visuel, se cramponnant au sein maternel. Les tentatives d’interaction de l’équipe ne suscitent guère d’intérêt chez le bébé, qui ne se montre pas plus intéressé par les jeux proposés. En outre, il refuse toute nourriture autre que le sein, qu’il utilise également comme une tétine pour s’endormir. Ce collage entrave dès lors l’établissement d’un espace de médiation ainsi que l’accès à un objet transitionnel (5). Amine ne présente pas de rythme régulier de sommeil ou d’alimentation, suggérant une régulation altérée des états d’éveil et de sommeil.
Les interactions observées entre le petit patient et sa mère sont discordantes et révèlent un manque d’accordage (6), la mère ne répondant pas ou étant dépassée par les sollicitations de son bébé. Bien qu’il cherche la présence de sa mère avec insistance en pleurant ou en se déplaçant physiquement vers elle, elle ne lui accorde ni attention ni réponse. Cette absence de contact et de régulation émotionnelle semble le laisser perdu et effondré en larmes. La maman ne parvient pas à apaiser son enfant, à réguler la distance relationnelle avec celui-ci, le laissant aux proies à des affects bruts, non médiatisés par la rêverie maternelle (7).
Plus tard, l’équipe mobile tentera d’entrer en contact avec le père, qui ne parle pas français et ne sait pas lire, par l’intermédiaire de la mère. Cependant, selon cette dernière, le père est souvent indisponible. Afin de faciliter la communication avec lui et favoriser l’établissement d’un lien thérapeutique, un membre masculin arabophone de l’équipe sera sollicité ultérieurement pour effectuer une médiation interculturelle.
Tissage d’un réseau autour de la famille
En partant de ces observations, il est crucial de mettre en place des rendez-vous à raison de deux fois par semaine au domicile de la famille et de se connecter au réseau existant. Dans les familles à haut risque psychosocial, il est essentiel de travailler en réseau pour permettre la constitution d’une enveloppe psychique (8) autour de la famille, offrant ainsi une base de sécurité et un portage psychique qui favorise le développement de l’enfant, de la parentalité et du lien familial.
Le réseau actuel est limité à l’ONE pour le bébé. La mère est suivie dans une maison médicale par une kinésithérapeute, une infirmière et un médecin traitant. Bien qu’il y ait eu plusieurs tentatives pour mettre en place des suivis psychologiques, ceux-ci ont échoué car la mère n’a pas réussi à s’inscrire dans la continuité du soin psychique.
En plus des entretiens thérapeutiques à domicile, il est nécessaire d’entreprendre une série de démarches pour répondre aux besoins de soins et de sécurité de base de la famille. Cela implique des démarches sociales, compte tenu des angoisses manifestées par la mère à ce sujet (CPAS, mutuelle, mise en ordre des factures, école des devoirs pour la fratrie, activités extrascolaires…).
De plus, étant donné l’ampleur de la souffrance psychique de la mère et son indisponibilité relationnelle, une équipe mobile de crise adulte doit être sollicitée. L’accordage entre celle-ci et l’équipe mobile enfant n’a pas été chose aisée, chaque intervenant étant confronté à des évaluations cliniques différentes. L’équipe mobile adulte propose une hospitalisation rapide de la maman refusée par cette dernière n’imaginant pas laisser ses enfants à la maison sans elle. Cela signifie que l’aide conjointe mère/bébé devra se réaliser dans un dispositif ambulatoire. Nous avons donc envisagé avec les parents une prise en charge au sein d’une unité mère-bébé de jour mais les intervenants contactés ont estimé que la symptomatologie présentée par la mère n’était pas compatible avec leur cadre institutionnel.
En outre, l’équipe mobile adulte suggère l’ouverture d’un dossier auprès du Service d’Aide à la Jeunesse (SAJ). Toutefois, cette proposition est ultérieurement abandonnée, car la famille démontre un engagement plus important dans les soins proposés. En effet, les inquiétudes exprimées par le réseau ont un effet déclencheur sur le papa qui prend conscience du mal-être de son épouse et devient un partenaire plus impliqué. De plus, du côté de la mère, l’équipe mobile adulte a réussi à mettre en place un suivi psychologique et psychiatrique au sein d’un service de santé mentale (SSM).
Afin de permettre à Amine de bénéficier d’une stimulation environnementale et relationnelle appropriée, l’équipe mobile enfant a proposé une halte-garderie et une crèche. Cette solution a également permis à Madame de poursuivre son projet de soin personnel. Notre équipe a offert un soutien en accompagnant la dyade lors des premières séparations difficiles et en travaillant en amont avec la sage-femme qui a suivi la grossesse pour faciliter le sevrage avant l’arrivée en crèche. Le papa a également joué un rôle important en tant que tiers structurant pour les soutenir dans ces moments difficiles.
Grâce à ce réseau de soins qui a permis de garantir une sécurité de base et de travailler les relations entre les membres de la famille au niveau psychothérapeutique, cette dernière ne s’est plus sentie isolée dans un environnement hostile et s’est retrouvée inscrite dans un projet social faisant sens pour elle et les intervenants. En effet, les dispositifs thérapeutiques mis en place constituent une enveloppe psycho-socio-éducative à la fois rassurante, structurante et contenante.
Évolution clinique
La famille a été suivie pendant deux ans, avec de nombreuses rencontres en réseau. Les soins ont été de plus en plus réguliers et se sont inscrits dans la continuité. Une amélioration clinique notable est observée à différents niveaux : l’enfant a retrouvé un rythme alimentaire et de sommeil plus régulier ; un accordage affectif émerge petit à petit, la maman peut accueillir les manifestations de son enfant et les accompagner de mots de manière ajustée et adéquate ; le bébé évolue dans son développement, tant sur le plan moteur, social que langagier et s’ouvre vers les tiers présents ; il joue, sourit, se permet d’explorer davantage son environnement, vient à la rencontre des adultes présents et interagit ; une différenciation commence à s’instaurer dans la relation et Madame, quant à elle, semble prendre plus soin de sa personne ainsi que de son lieu de vie.
Nous pouvons donc dire que Madame est davantage présente et disponible psychiquement pour son bébé qui va de mieux en mieux.
Discussion
Points de repères pour le travail en réseau de soins
Dans le cadre d’un travail en réseau de soins, il est essentiel d’adopter une approche coordonnée, respectueuse des compétences de différents professionnels impliqués, basée sur la bienveillance et le soutien mutuel, afin d’éviter les dynamiques de clivage et de disqualification en miroir, qui sont souvent liées à un sentiment d’impuissance. Il est donc indiqué de veiller à éviter de telles dynamiques et à encourager une collaboration constructive pour soutenir efficacement les patients et leur entourage.
Il est également crucial de respecter la culture familiale et d’éviter toute forme d’intervention intrusive ou de contrôle social. Les professionnels doivent se positionner du côté du soin et du soutien des compétences des parents et du bébé (9). Ils cherchent des intervenants et/ou des ressources familiales pouvant faire tiers dans le cadre de l’intervention thérapeutique afin d’éviter de se trouver en symétrie avec des parents qui ne sont pas forcément en mesure de formuler une demande de soin. Cela pourrait, en effet, rapidement aboutir à une impasse thérapeutique.
Pour favoriser une interactivité entre les différents lieux de soins, il est important d’éviter le morcellement et la juxtaposition entre les différentes interventions. Le réseau doit être pensé comme une constellation transférentielle complémentaire autour de l’enfant, du ou des co-parent(s), et de l’entourage (grands-parents, famille élargie, réseau social…).
Les équipes travaillant en réseau peuvent régulièrement faire le point au sujet des émotions et contre-réactions suscitées par le travail avec les familles, idéalement en leur présence. Les psychanalystes parleraient du travail sur le contre-transfert et les systémiciens, de l’importance des résonances sur les dynamiques relationnelles. Cette approche peut aider à améliorer la qualité des soins en permettant une réflexion continue et une communication ouverte.
Il est conseillé aux professionnels de ne pas uniquement se concentrer sur les changements à apporter chez l’enfant et son entourage, mais également de pouvoir prendre en considération les ajustements nécessaires du plan de traitement.
Le processus diagnostique et thérapeutique est plus efficace s’il est dynamique et non figé. Les mesures prises « ici et maintenant » ne sont pas miraculeuses et nécessitent une réflexion constante. Il est recommandé aux professionnels de penser des processus d’évolution clinique qui incluent des éléments progressifs d’induction au changement.
Une approche pragmatique est nécessaire dans les interventions médicales et psychoéducatives, tout en maintenant une réflexion critique. Les professionnels doivent être attentifs à ne pas se limiter à l’application rigide de protocoles et de procédures, afin d’éviter de considérer le patient comme un simple objet de soins. Ils devraient travailler avec la famille pour co-construire un portrait qui leur est fidèle et les aider à reprendre le contrôle de leur propre parcours de soins, en leur fournissant une représentation unifiante et rassurante.
Nous évoluons dans un contexte de systèmes complexes et intersectoriels, marqués par des courants idéologiques qui tirent dans différentes directions avec des priorités et des lectures différentes. Dans ce contexte, maintenir l’équilibre peut être un défi de taille. Pour relever ce défi, il pourrait être intéressant de s’inspirer du concept de tenségrité, initialement utilisé par les ingénieurs et les architectes. Ce concept peut être résumé comme « des îles de compressions dans un océan de tensions menant à un état d’auto-équilibre stable ». En architecture, la tenségrité est la faculté d’une structure à se stabiliser par le jeu des forces de compression et de tension qui s’y répartissent et s’y équilibrent.
Ce concept de tenségrité peut être réutilisé dans le cadre de l’organisation des institutions, comme l’a proposé la psychiatre Ann d’Alcantara (10). Selon elle, l’institution forme un système précontraint, auto-stabilisé, non par la résistance de chacun de ses constituants, mais par la répartition et l’équilibre des contraintes dans la totalité de la structure.
Dans le contexte des réseaux de soins, de plus en plus complexes, les « îles de compressions » pourraient être les symptômes anarchiques produits par le patient, le système familial et/ou les professionnels. Quant à « l’océan de tension dans un état d’auto-équilibre stable », il serait représenté par les réseaux de soins, qui doivent être structurés de manière à favoriser une concertation nécessaire pour rechercher un équilibre dans les dilemmes aux multiples contraintes auxquels ils sont confrontés, afin de définir un cadre d’intervention thérapeutique ajusté à la situation clinique. Pour y parvenir, il est essentiel d’avoir des moments et des lieux de concertation, ainsi qu’une recherche constante d’équilibre lors des échanges entre partenaires du réseau. En fin de compte, la mise en place d’une telle organisation de soins permettrait de favoriser un état d’auto-équilibre stable, tout en permettant aux professionnels de travailler de manière concertée pour offrir le meilleur soin possible aux patients.

Bénéfices
Une des finalités principales des équipes mobiles est de permettre un accès aux soins pour des familles qui ne viendraient pas consulter dans des dispositifs thérapeutiques classiques (11). Ces équipes sont d’une importance particulière pour les populations vulnérables qui ne sollicitent pas explicitement de l’aide. En coopération avec les professionnels de première ligne, elles favorisent l’apparition d’une demande et l’implication des familles dans un processus thérapeutique.
Les équipes mobiles périnatales, telles que l’équipe « Bru-Stars », jouent un rôle crucial dans la prise en charge de la relation parents/bébé au sein de leur environnement de vie en répondant aux besoins primaires et secondaires de la famille, en renforçant leur sécurité de base et en mobilisant la famille sur le plan psychologique.
Elles travaillent en réseau pour dresser un état des lieux du parcours de soins, construire une enveloppe psychique autour de familles gravement effractées par des traumatismes multiples et permettre une différenciation des rôles. En collaborant avec une équipe mobile adulte, il est possible de se concentrer sur la relation et le développement global du bébé tout en permettant à la mère de se libérer de sa souffrance psychique.
Les missions des équipes mobiles en psychiatrie périnatale sont diversifiées. Elles permettent notamment d’assurer une prévention des troubles mentaux chez les familles en situation de grande vulnérabilité psychologique, souvent associées à une précarité sociale.
Il est important de rencontrer la triade mère-père-bébé (ou parents-bébé dans le cas de familles homoparentales), même lorsque les parents sont séparés, et d’aider la famille à tisser ou retisser des liens de proximité avec le réseau des professionnels et son réseau primaire. Pour les familles monoparentales, ce renforcement des liens au sein du réseau est d’autant plus pertinent.
« L’efficacité du système de soutien ne réside donc pas principalement dans la somme des interventions accomplies mais dans le regard empathique des intervenants qui reconnait leurs compétences qu’ils peuvent alors s’approprier. » (12)
Conclusions
L’intervention mobile en pédopsychiatrie périnatale s’avère être une approche thérapeutique complémentaire pour les nourrissons et les familles en situation de vulnérabilité. Les bénéfices observés incluent une amélioration de l’accès aux soins, une prévention des troubles psychiques chez les nourrissons et leurs parents, un renforcement des compétences parentales, ainsi qu’une meilleure coordination et mobilisation des ressources dans le réseau de soins, contribuant ainsi à une amélioration de la continuité des soins pour les patients concernés.
Recommandations pratiques
- Proposer des interventions mobiles adaptées aux besoins spécifiques des familles.
- Établir un réseau de soins coordonné pour une prise en charge globale et encourager la collaboration entre professionnels.
- Prévenir les troubles mentaux en renforçant les compétences parentales et en utilisant les ressources disponibles.
- Inclure les familles dans l’élaboration du plan de soins et encourager leur participation active.
Affiliations
Psychiatre infanto-juvénile, maître de stage, réseau Bru-Stars, Belgique.
Psychologue clinicienne, équipe mobile Bru-Stars, Belgique.
Correspondance
Dr. Karim Odr
Clinique Saint-Jean
Service de psychiatrie infanto-juvénile
Boulevard du botanique, 32
B-1000 Bruxelles
Note
Absence de tout conflit d’intérêts.
Références
- Guide vers une nouvelle politique de santé mentale pour enfants et adolescents sur https://www.pfsmbw.be/images/pfsmbw/guideenfantsado.pdf
- Maternal and newborn health sur https://www.who.int/europe/health-topics/maternal-health#tab=tab_1.
- Lamour M, Barraco de Pinto M. Rencontre et soins psychiques des nourrissons en souffrance et de leur famille dans des situations à haut risque psychosocial. Revue de psychothérapie psychanalytique de groupe. 2013; 60(1):109-130.
- Green A. La mère morte. In : Narcissisme de vie. Narcissisme de mort. Les éditions de Minuit, Paris ; 1983. p.247-284
- Winnicott DW. Jeu et réalité : l’espace potentiel. Gallimard; 1975.
- Missonnier S. Manuel de psychologie clinique de la périnatalité. Editions Elsevier Masson; 2012.
- Bion RW. Aux sources de l’expérience, P.U.F., Paris ; 1979 (Edition originale 1962).
- Ciccone A. Enveloppe psychique et fonction contenante : modèles et pratiques. Cahiers de psychologie clinique. 2001; 17(2):81-102.
- Ausloos Guy. La compétence des familles. Temps, chaos, processus. Érès ; 2019.
- D’Alcantara A. Apport de la tenségrité pour penser le travail en équipe. Conférence présentée à l’Hôpital Neuropsychiatrique Saint-Martin ; 2018 Janv. 19 ; Dave, Belgique sur https://www.cp-st-martin.be/uploads/pdf/Ann-d-Alcantara_20180119.pdf
- Tordjman S, Brengard D. Pour des équipes mobiles en psypérinatalité. Spirale, Éditions Érès . 2019 ; 92(4):75-78.
- Brengard D. Équipes mobiles en psychiatrie périnatale : l’art des ponts. Perspectives Psy. 2022; 61(3):207-213.