Ce chapitre est consacré au traitement non médicamenteux de l’ischémie myocardique (angor stable ou instable, infarctus de type NSTEMI mais pas les infarctus de type STEMI) chez les patients de plus de 80 ans avec une indication de revascularisation déjà posée.
Le traitement invasif de l’ischémie myocardique peut être réalisé par l’intermédiaire du cathétérisme interventionnel ou par chirurgie. Longtemps ces deux modes de revascularisation se sont opposés. Depuis 2010, des recommandations des sociétés internationales de cardiologie et de chirurgie cardiaque ont clairement balisés le choix entre ces deux possibilités dans le meilleur intérêt du patient. Ces recommandations insistent surtout sur l’intérêt d’une prise en charge pluridisciplinaire cardio-chirurgicale (« Heart team ») afin de proposer la meilleure thérapeutique pour chaque patient. Ces recommandations sont le résumé des résultats de plusieurs études randomisées et du suivi de plusieurs cohortes et registres incluant des centaines de millier de patients. Ces recommandations ne concernent que les patients avec une maladie coronarienne isolée (pas de maladie valvulaire surajoutée).
LES REGISTRES
Il existe de très nombreux registres et suivis de cohorte, un article récent (2015) en fait la synthèse (1).
On y retrouve par exemple l’« ASCERT Trial » publié en 2012 (2) qui compare 86244 patients consécutifs de plus de 65 ans avec chirurgie coronaire à 103549 patients consécutifs du même âge (âge moyen : 74 ans) avec angioplastie coronaire. Globalement la mortalité à 4 ans est moindre avec la chirurgie mais il y’ a plus d’AVC (Accidents Vasculaires Cérébraux). Le problème avec les registres est que les patients dans les deux groupes (non randomisés) sont différents. Dans le groupe chirurgical la maladie coronaire est plus sévère et dans le groupe angioplastie les comorbidités sont plus importantes entrainant souvent des contre-indications opératoires et on y retrouve la plupart des patients « fragiles ». Des conclusions sont donc difficiles à tirer.
LES ÉTUDES RANDOMISÉES
Il existe de nombreuses études randomisées mais la plupart sont anciennes (pas de DES ou même pas de stents), et sont donc obsolètes.
Les études randomisées plus récentes qui sous-tendent les recommandations actuelles n’ont pas inclus (ou peu inclus) des patients de plus de 80 ans. Un article récent dans « Circulation » fait le point de la question et conclut : “Patients aged ≥75 years have been markedly underrepresented in most major cardiovascular trials, and virtually all trials have excluded older patients with complex comorbidities, significant physical or cognitive disabilities, frailty, or residence in a nursing home or assisted living facility. As a result, current guidelines are unable to provide evidence-based recommendations for diagnosis and treatment of older patients typical of those encountered in routine clinical practice. » (Circulation May 2016 (3))
Prenons l’exemple de l’étude « SYNTAX » publiée dans le NEJM de mars 2009 (4) et qui constitue un pilier des guidelines. C’est une très grande étude randomisée de 1800 patients qui compare la chirurgie coronaire à l’angioplastie coronaire. L’âge moyen est de 65.1 +/- 9.7 ans ce qui est très en dessous des patients de plus de 80 ans. Nous détaillerons cette étude néanmoins plus loin dans l’article car c’est à partir de celle-là que l’on extrapole les données pour les patients plus âgés.
LES PATIENTS DE PLUS DE 80 ANS
Par rapport aux patients représentés dans les études, les patients de plus de 80 ans ont plus souvent :
- Une maladie coronaire plus sévère, plus diffuse, plus calcifiée.
- Avec plus fréquemment des lésions du tronc commun.
- Une moins bonne fonction ventriculaire gauche
- Des maladies valvulaires concomitantes
- Des antécédents de chirurgie coronaire
- Des maladies pulmonaires
- Des maladies artérielles périphériques
- De l’insuffisance rénale
- Du diabète
- De l’hypertension artérielle
- Des maladies hépatiques et hématologiques
Certaines de ces comorbidités ne sont pas comptabilisées dans les deux scores de risques de décès les plus utilisés, à savoir :
- le STS score (Society of Thoracic Surgeon)
- l’ EUROSCORE II.
L’EUROSCORE II prend en compte aussi une pauvre mobilité définie comme : une diminution sévère de la mobilité due à des pathologies musculo-squelettiques ou neurologiques.
Le STS score prend en compte la vitesse de marche (gait speed) comme témoin de la fragilité (frailty).
Mais rien n’est prévu pour comptabiliser la capacité fonctionnelle ou la démence et ces scores sont donc peu applicables après 80 ans.
En dehors de la mortalité les patients de plus de 80 ans ont un risque majoré de complications post procédurales (angioplastie ou chirurgie).
- AVC
- Dysfonction cognitive et delirium
- Insuffisance rénale
- Insuffisance respiratoire
- Hémorragies gastro-intestinale
Rappelons aussi que les études randomisées ne tiennent compte que des patients pouvant bénéficier des 2 traitements (pas de contre-indication opératoire : une indication chirurgicale typique peut se transformer en indication d’angioplastie en cas de : BPCO sévère contre-indiquant une anesthésie, cancer, démence, âge très avancé ou autres comorbidités …, ces patients représentent une grande partie de l’activité d’angioplastie coronaire).
Donc, pour les patients de plus de 80 ans, on doit se baser sur les études randomisées de patients plus jeunes ou on a exclu les patients fragiles ou inopérables. L’analyse des comorbidités fait appel dès lors à l’expérience et au bon sens clinique lors de discussion médico-chirurgicale ou participent les cardiologues et les chirurgiens cardiaques mais aussi de façon indispensable les intensivistes et les anesthésistes.
L’âge calendrier du patient importe en fait peu mais l’âge physiologique est plus important.
LA REVASCULARISATION EN FONCTION DU TYPE D’ATTEINTE CORONAIRE
Le gold standard de la chirurgie de revascularisation est réalisé avec un maximum de conduits (pontages) artériels (mammaires) jusqu’à 75 ans, après cet âge, l’utilisation de pontages veineux devient majoritaire. L’angioplastie est réalisée actuellement le plus souvent avec des stent(s) à élution de drogue (pharmacoactif - DES) même chez les patients âgés et chez les patients sous anticoagulants.
La pathologie coronarienne peut être divisée en maladie d’un, deux et trois vaisseaux. Elle peut également atteindre le tronc commun. Les données sont présentées avec les classes de recommandations et le niveau d’évidence.
1a) Maladie de 1 ou 2 vaisseaux n’incluant pas l’ IVA proximale
Par consensus mais sans preuve l’angioplastie coronaire est préférée (IC vs IIbC pour la chirurgie dans les classes de recommandations / niveau d’évidence). (2, 5, 6) 1b) Maladie de 1 ou 2 vaisseaux incluant l’ IVA proximale Deux méta-analyses dont une regroupant 1210 patients dans 9 études randomisées (7,8) ne rapportent pas de différence en terme de mortalité, infarctus ou AVC après 5 ans entre les deux modes de revascularisation. Néanmoins, il y a 5 fois plus de revascularisation itérative dans le suivi après angioplastie (à 1 an: 7.3% vs. 19.5%; à 5 ans: 7.3% vs. 33.5%).
Cette augmentation significative du taux de réintervention place la chirurgie en IA et l’angioplastie en IIaB dans les classes de recommandations / niveau d’évidence. On voit à la lecture de ces recommandations l’importance d’un patient bien informé et éclairé qui in fine prendra part à la décision.
2) Maladie des 3 vaisseaux
La plus grande et récente étude prospective randomisée, l’étude SYNTAX (4), a inclus des patients avec maladie coronaire des 3 vaisseaux dont des troncs communs. Mille huit cent patients dont les lésions sont accessibles aux deux techniques de revascularisation ont été randomisés entre angioplastie (Stents pharmacoactifs / DES Taxus : nombre moyen 4.6 +/- 2.3 par patients) et chirurgie (Greffon artériel sur l’IVA : 95.6%, double mammaires : 27.6%, revascularisation totalement artérielle : 18.9%, uniquement greffons veineux : 2.6%). Les patients inopérables sont exclus et font partie d’un registre. L’âge moyen est de 65.1 +/- 9.7 ans ce qui est très en dessous des patients de plus de 80 ans. En plus du nombre important de patients inclus et de son design irréprochable (prospectif et randomisé), l’étude SYNTAX a analysé l’anatomie des artères coronaires pour proposer un score de gravité. Avec le score SYNTAX il est possible de quantifier la maladie coronaire en prenant en compte : la localisation des sténoses, la localisation des occlusions totales et leur ancienneté, la présence de lésions ostiales, les calcifications, les thrombi, les tortuosités, les types de bifurcations. Ce score définit 3 terciles de risque :

Après 1 et 2 ans de suivi, la chirurgie est supérieure mais cet avantage est essentiellement dû à la nécessité de nouvelles dilatations dans le groupe angioplastie. Par contre, après 4 ans de suivi il apparaît un bénéfice de survie en faveur du groupe chirurgical. De plus le nombre d’infarctus et de revascularisation itérative est significativement moindre dans le groupe chirurgical. Cependant le taux d’AVC est significativement plus élevé dans le groupe chirurgical.
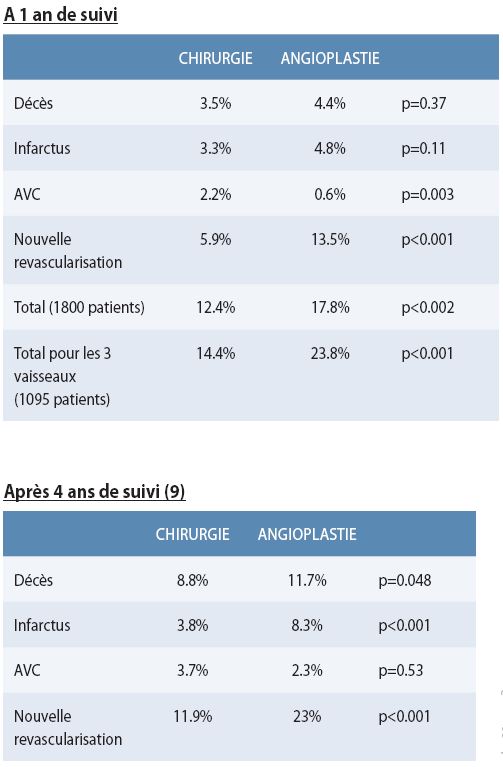
Les résultats sont les mêmes après 5 ans de suivi.
Pour les patients avec un Syntax score bas (<23), il n’y pas de différence en évènements totaux (décès + infarctus + AVC + revascularisation) entre la chirurgie et l’angioplastie. Ces résultats à 1 an sont maintenus à 4 ans. Néanmoins le nombre de ré intervention itérative est toujours supérieur dans le groupe cathétérisme interventionnel à 4 ans (11 vs 21 %).
En conclusion pour les maladies des 3 vaisseaux :
1. la chirurgie reste le traitement de choix des maladies des 3 vaisseaux surtout avec un score Syntax moyen à élevé selon cette étude (ou les patients ont un âge moyen de 65.1 +/- 9.7 ans).
2. Après 4 ans, il existe un bénéfice de survie en faveur du groupe chirurgical associé à une diminution importante du nombre de revascularisations itératives et du nombre d’infarctus. Ceci implique que les recommandations classe la chirurgie en IA et l’angioplastie en IIaB (recommandation / niveau d’évidence). Il faut noter que le stent pharmacoactif utilisé dans SYNTAX (Taxus) n’équivaut pas les stents de dernière génération actuels.
3. Dans les scores SYNTAX bas (<22) la seule différence entre la chirurgie et l’angioplastie est le nombre de ré intervention itérative, il n’y a pas de différence de mortalité. D’où l’importance d’un patient bien informé et éclairé.
3)Tronc commun
La sténose du tronc commun est rarement isolée. En effet 65% des patients présentant une lésion du tronc commun dans l’étude SYNTAX avait un Syntax score > 32 (risque moyen à élevé) témoignant de lésions diffuses des artères coronaires en plus de la lésion du tronc commun.
Une méta analyse de 10 études (10) et le registre MAIN-COMPARE (11) totalisant 3773 patients nous apprennent que dans les groupes à risque faible il n’y a pas de différence entre la chirurgie et l’angioplastie en terme de mortalité ou d’end-points combinés (décès + infarctus + AVC ) après 3 ans au prix d’une augmentation de 4 fois des procédures de revascularisation. Ces résultats sont confirmés à 5 ans dans le registre MAIN-COMPARE (10)
Sur les 705 troncs communs randomisés dans l’étude SYNTAX (12) (substudy) voici les évènements à 5 ans.
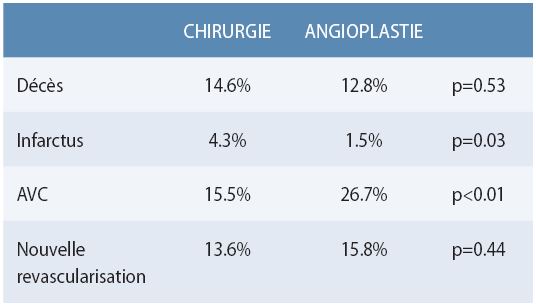
Pour le groupe total, il n’y a pas de différence de mortalité mais il y’ a plus d’AVC avec la chirurgie et il y’a plus de revascularisation avec l’angioplastie. Dans les scores <33 la mortalité à 5 ans est en faveur de l’angioplastie (7.9 % vs 15.1% p=0.02) avec un taux de revascularisation identique (22.6% vs 18.6% p=0.36) (3)
Dans les scores < 22 la mortalité à 5 ans est en faveur de l’angioplastie (7.5 % vs 1.2 % p = 0.0054) et il y’a une tendance en faveur de l’angioplastie pour tous les événements (décès + infarctus + AVC + revascularisation : chirurgie 23.1 %, angioplastie 15.8 %, p = 0.088)
En conclusion : La chirurgie reste le traitement du tronc commun dans les scores SYNTAX élevé (la plupart des troncs communs). Ceci implique que les recommandations classent la chirurgie en IA et l’angioplastie en IIIB (recommandation / niveau d’évidence) dans les Syntax score élevés (>32). Néanmoins pour les score faibles (<22) et moyen (<33) le cathétérisme interventionnel est supérieur, malgré le risque d’angioplasties itératives dans le suivi et bien sûr de l’éventualité d’une chirurgie coronaire ultérieure. Une grande étude randomisée centrée sur les troncs communs est en cours.
(NB : étude publiée dans le New England Journal of Medecine fin novembre 2016 et qui conclut : l’angioplastie avec des stents pharmacoactifs (everolimus) n’est pas inférieure à la chirurgie après 3 ans de suivi pour le critère combiné d’évaluation : décès, accident vasculaire cérébral ou infarctus du myocarde). (Everolimus-Eluting Stents or Bypass Surgery for Left Main Coronary Artery Disease. EXCEL Trial ; November 16, 2016 at NEJM.org.)
CONCLUSIONS
Les recommandations de 2013 de la société Européenne de cardiologie (13, web addenda) proposent plutôt l’angioplastie coronaire chez le patient de plus de 80 ans avec comorbidités ou fragilité.
Mais les patients de plus de 80 ans ont été majoritairement sous représentés dans les études randomisées et la plupart de ces études ont exclus les patients âgés avec comorbidités complexes, diminution des capacités physiques ou cognitives et les patients fragiles. Les « guidelines » actuels ne proposent donc pas de recommandations « evidence based » pour traiter les patients âgés et on doit donc se baser sur les études randomisées de patients plus jeunes. L’analyse des comorbidités et de la fragilité fait appel dès lors à l’expérience et au bon sens clinique lors de discussion médicochirurgicale ou participe les cardiologues et les chirurgiens cardiaques mais aussi de façon indispensable les intensivistes et les anesthésistes. L’évaluation gériatrique doit être plus systématique.
CORRESPONDANCE
Pr Patrick Chenu
Cliniques universitaires Saint-Luc - Service de Cardiologie
Avenue Hippocrate 10, B-1200 Bruxelles
RÉFÉRENCES
1. Kozlov KL, Bogachev AA. Coronary revascularization in the elderly with stable angina. J Geriatr Cardiol. 2015 Sep;12(5):555-68. doi: 10.11909/j. issn.1671-5411.2015.05.017.
2. Weintraub WS, Grau-Sepulveda MV, Weiss JM, O’Brien SM, Peterson ED, Kolm P et al. Comparative effectiveness of revascularization strategies. N Engl J Med 2012 Apr 19;366(16):1467-76.
3. Michael W. Rich. Knowledge Gaps in Cardiovascular Care of the Older Adult Population. A Scientific Statement From the American Heart Association, American College of Cardiology, and American Geriatrics Society. Circulation. 2016;133:2103–2122.
4. Serruys PW, Morice MC, Kappetein AP, Colombo A, Holmes DR, Mack MJ et al. Percutaneous coronary intervention versus coronary-artery bypass grafting for severe coronary artery disease. N Engl J Med 2009;360:961–972.
5. 2013 ESC guidelines on the management of stable coronary artery disease. The Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J 2013; 34, 2949–3003.
6. 2014 ESC/EACTS Guidelines on myocardial Revascularization The Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio- Thoracic Surgery (EACTS). Eur Heart J 2014; 35, 2541–2619.
7. Aziz O, Rao C, Panesar SS, Jones C, Morris S, Darzi A et al. Meta-analysis of minimally invasive internal thoracic artery bypass versus percutaneous revascularisation for isolated lesions of the left anterior descending artery. BMJ 2007;334:617.
8. Kapoor JR, Gienger AL, Ardehali R, Varghese R, Perez MV, Sundaram V et al. Isolated disease of theproximal left anterior descending artery comparing the effectiveness of percutaneous coronary interventions and coronary artery bypass surgery. JACC Cardiovasc Interv 2008;1:483–491.
9. Serruys PW, Farooq V, Vranckx P, Girasis C, Brugaletta S, Garcia-Garcia HM et al. A Global Risk Approach to Identify Patients With Left Main or 3-Vessel Disease Who Could Safely and Efficaciously Be Treated With Percutaneous Coronary Intervention: The SYNTAX Trial at 3 Years. JACC Cardiovasc Interv 2012 Jun;5(6):606-17.
10. Naik H, White AJ, Chakravarty T, Forrester J, Fontana G, Kar S et al. A meta-analysis of 3,773 patients treated with percutaneous coronary intervention or surgery for unprotected left main coronary artery stenosis. JACC Cardiovasc Interv 2009;2:739–747.
11. Park DW, Seung KB, Kim YH, Lee JY, Kim WJ, Kang SJ et al. Long-term safety and efficacy of stenting versus coronary artery bypass grafting for unprotected left main coronary artery disease: 5-year results from the MAIN-COMPARE (Revascularization for Unprotected Left Main Coronary Artery Stenosis: Comparison of Percutaneous Coronary Angioplasty Versus Surgical Revascularization) registry. J Am Coll Cardiol 2010;56:117–124.
12. Morice MC, Serruys PW, Kappetein AP, Feldman TE, Ståhle E, Colombo A et al.
13. Five-year outcomes in patients with left main disease treated with either percutaneous coronary intervention or coronary artery bypass grafting in the synergy between percutaneous coronary intervention with taxus and cardiac surgery trial. Circulation 2014 Jun 10;129(23):2388-94. doi: 10.1161/ CIRCULATIONAHA.113.006689.
14. 2013 ESC guidelines on the management of stable coronary artery disease—addenda.
15. The Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J 2013 ; 34 : 2949–3003.