Introduction
Un peu d’histoire
Dans le début des années 1960, Cicely Saunders, qui est considérée comme la pionnière des soins palliatifs tels que nous les connaissons aujourd’hui, introduit la notion de « total pain » (ou « douleur totale ») qui reflétait sa volonté de reconnaître la souffrance spirituelle en plus des dimensions physiques, psychiques et sociales (1).
Et c’est dans les années 1970 qu’un autre pionnier, Jon Kabat-Zinn, introduit des techniques de méditation d’origine bouddhiste dans le champ de la médecine basée sur les preuves. Sa vision retravaille les catégories conceptuelles fondamentales, en particulier celles du profane, du spirituel et du scientifique. Dans son approche, le sens de la vie est formulé comme découlant naturellement de l’observation attentive de la vie quotidienne et en particulier des expériences douloureuses (2).
Ni l’une ni l’autre ne pouvaient anticiper la croissance exponentielle des publications sur la spiritualité, la religion et la recherche en santé qui suivit, comme l’ont montré des analyses bibliométriques (3).
Cet article a pour but de relier ces deux révolutions et de montrer la place que peuvent prendre les interventions basées sur la pleine conscience (IBPC) dans le domaine des soins palliatifs (SP).
Pistes de réflexion
Pour mettre en lumière la place des IBPC en SP, il nous faudra tout d’abord définir le concept de pleine conscience. Si cette discipline est récente dans le champ médical, elle s’inspire de traditions spirituelles millénaires. Nous verrons les modèles qui la conceptualisent, qui l’ont simplifiée et rendue laïque, accessible et objectivable, ce qui a permis d’en mesurer scientifiquement les effets. Nous évoquerons aussi les différents fondements de sa pratique.
Ensuite, nous aborderons les différentes interventions thérapeutiques basées sur la pleine conscience qui ont été développées ces dernières années. Il s’agira alors de montrer en quoi ces interventions peuvent adresser cette visée palliative.
Nous considérerons les bénéfices de cette approche pour les soignants, en termes d’amélioration de leur bien-être, de l’aide à la gestion de la charge mentale et émotionnelle, de l’amélioration de leur qualité de présence et d’écoute. Il sera question de l’utilité des IBPC pour prendre soin du soignant, ce qui est d’une importance capitale, puisque la personne du soignant et sa qualité de présence sont en soi thérapeutiques.
L’autre volet sera d’étudier les bénéfices pour le patient palliatif lui-même, à la fois pour l’aider à gérer sa souffrance physique et psychique mais aussi de pouvoir le recentrer, le reconnecter à ses valeurs pour pouvoir l’aider à l’engager dans ce qui fait sens.
L’objectif sera de montrer que l’approche de la pleine conscience constitue un outil intégratif incluant différentes dimensions.Avec l’inclusion du corps, du mental, des émotions, des valeurs et du sens, et par là du volet spirituel, on offre un soin global qui s’intègre dans la pluridisciplinarité des soins palliatifs.
Sommaire
Pour articuler les liens qui existent entre les deux disciplines, PC et SP, cette introduction sera suivie par l’étude du cas clinique d’un patient depuis son admission en unité palliative jusqu’à son décès, en incluant les contacts avec sa famille.
Ensuite, nous ferons un point théorique de ce qu’on trouve dans la littérature sur le concept de pleine conscience, sur les différentes interventions qui existent, dont celles qui furent utilisées lors de cet accompagnement. Nous explorerons le lien entre ce cas clinique, les IBPC et ce qu’on peut trouver dans la littérature comme études sur ces IBPC dans le domaine du soin palliatif en tant que tel. Nous verrons quelles sont les interventions qui ont été étudiées et quels sont les effets qui ont été démontrés pour les patients mais aussi pour les soignants. On étudiera les deux grandes familles de format d’intervention, les formats en groupe et en individuel. L’objectif sera d’explorer au travers de différents auteurs la pertinence de l’utilisation des IBPC en SP.
Étude d’un cas d’accompagnement par ibpc d’un patient souffrant d’un cancer du pancréas métastasé en stade terminal
Exposé du cas clinique
Monsieur M. est un homme d’une cinquantaine d’années qui est admis dans une unité palliative hospitalière. Initialement, il est pris en charge pour la mise en place d’un cathéter intra thécal afin de gérer la douleur liée à son cancer du pancréas. Il présente des métastases pulmonaires, vésicales, hépatiques et péritonéales sans aucune thérapeutique curative possible, sa maladie ne répondant plus à la chimiothérapie. L’hospitalisation est alors prévue pour trois jours.
L’adénocarcinome pancréatique de Monsieur M. a été diagnostiqué trois ans plus tôt. Opéré selon la technique du Whipple, il a reçu de multiples lignes de chimiothérapies, la dernière datant d’un mois avant son admission.
Depuis trois mois, Monsieur M. présente des douleurs en aggravation avec une fatigue conséquente. Ses nuits sont très fragmentées. Il a dû progressivement diminuer sa charge de travail bien que ce soit pour lui une échappatoire efficace à son mal-être.
Monsieur M. explique vouloir d’abord tout tenter au niveau thérapeutique mais que la douleur sera pour lui une limite qu’il ne souhaite pas franchir. À cet égard, il a rempli une déclaration anticipée d’euthanasie. Il présente un profil psychologique de type battant.
Il est marié et père de deux enfants qui ont une vingtaine d’années. Ingénieur de formation, il travaille pour une organisation internationale.
Une prise en charge atypique
Dans une lettre que m’a adressée son épouse presque trois mois après son décès, elle écrit : « J’ai vu mon homme changer malgré ses craintes. Il est parti en paix et avait accepté son «destin» ». Les soins offerts sont allés bien au-delà du motif d’admission initial. La technicité des soins (cathéter, médications, ponctions…) fut complétée par un accompagnement psychologique, familial et spirituel de ce patient en quête de sens. Il a pu être écouté dans ce que Cicely Saunders appelle sa douleur totale.
J’ai pu utiliser grâce à l’ouverture et l’accueil de ce patient, différents outils liés aux IBPC. L’écoute en pleine conscience dans les dialogues exploratoires lui a donné un espace pour se raconter. Le dialogue exploratoire m’a offert ces moments suspendus où l’on cultive en tant que soignant l’acceptation radicale, en embrassant pleinement ce qui se présente ; la résonance, soit l’écoute incarnée dans un état de présence aimante et connectée ; et le développement des ressources, soit de rechercher et valider les ressources mobilisées par le patient. Ces moments dédiés m’ont permis d’accéder à sa quête spirituelle, d’appuyer sur ce qu’il avait déjà exploré par lui-même, comme la méditation. Ce fut une porte d’accès à l’intériorité de Monsieur M. qui a pu ainsi se dévoiler. En racontant son histoire, Monsieur M. a pu redonner de la cohérence et du sens dans sa vie. Cet espace m’a permis d’atteindre l’objectif de la médecine narrative, qui est selon Rita Charon (4), de (re)mettre le récit du patient et son écoute attentive au cœur de l’acte médical et d’établir une relation de qualité, marquée par l’empathie, entre le soignant et le soigné.
Ces deux outils, médecine narrative et pleine conscience peuvent être intégrés avec succès en soin palliatif (5).
ACT, la thérapie de l’acceptation et de l’engagement m’a permis suivant ce qui se présentait d’utiliser l’hexaflexe avec ses six dimensions, la qualité de présence, l’acceptation des émotions, la défusion par rapport aux pensées, le moi comme contexte, la connexion aux valeurs et l’engagement. Nous reviendrons en détail sur ces six dimensions et comment les aborder avec un patient dans la partie théorique.
Je lui ai aussi proposé des exercices plus classiques d’ancrage avec la respiration pour gérer son anxiété, dès le premier jour avant l’acte chirurgical du cathétérisme intra-thécal. Il a pu tester des pratiques que l’on retrouve dans le cycle d’auto-compassion en pleine conscience et entre autres l’exercice de l’amour inconditionnel par rapport au conflit vécu avec ses enfants.
En ce qui me concerne dans mon rôle de soignant, la pleine conscience m’a aidé à cultiver une présence calme, non-jugeante et bienveillante. Lorsque je suis happé par mes pensées pendant ou juste avant un entretien, pouvoir simplement revenir dans l’instant présent grâce à la reconnexion à la respiration ou aux appuis m’est d’une grande aide. L’observation de mes pensées m’a permis de défusionner avec certains a priori. Comme de croire que son abord initialement réservé ou encore que sa langue maternelle serait un obstacle au lien thérapeutique. La pratique de l’acceptation m’a servi au quotidien à gérer l’incertitude, le syndrome de l’imposteur, l’impuissance, la tristesse et toutes les émotions inconfortables auxquelles est confronté le soignant dans l’exercice du soin palliatif. Cet entraînement à la pleine conscience m’a aidé à offrir à Monsieur M. un soin spirituel, soit de me rendre totalement disponible, à son écoute, dans une présence authentique.
Les pratiques plus récentes d’autocompassion en pleine conscience m’ont aussi aidé à me diriger vers le chemin de la compassion qui ressource et de prévenir la fatigue empathique (6). J’ai par exemple utilisé l’exercice basé sur la méditation tonglèn lorsque je me sentais envahi par des émotions inconfortables. Sur l’inspiration, je prends sur moi avec compassion la souffrance de Monsieur M. en me connectant à ses besoins. Sur l’expiration, je lui renvoie de la bienveillance et de la paix ou tout autre souhait approprié par rapport à la souffrance qu’il traverse. Cela, pendant quelques cycles respiratoires, le temps nécessaire à reprendre pied dans la présence et l’écoute attentive.
Réflexion théorique
À l’origine, la pratique de la méditation de pleine conscience nous vient du bouddhisme et existe depuis plus de 2500 ans. On la retrouve aussi dans d’autres traditions religieuses ou spirituelles, ainsi que chez de nombreux philosophes. La pleine conscience peut donc être considérée comme une capacité humaine universelle incarnée pour favoriser une pensée claire et une ouverture d’esprit. Elle ne requiert donc aucun système religieux ou culturel particulier (7).
Dans son application moderne, la pleine conscience est fréquemment utilisée comme outil thérapeutique pour favoriser une meilleure santé physiologique et psychologique. En cela, elle est un complément naturel aux soins palliatifs étant donné son potentiel à soulager la détresse émotionnelle, réduire la souffrance et favoriser le bien-être (8).
Définition
Jon Kabat-Zinn définit la pleine conscience par le fait de « diriger son attention sur l’expérience qui se déploie moment après moment d’une certaine manière, c’est-à-dire : de façon délibérée, dans le moment présent, et sans porter de jugement » (9).
Les interventions basées sur la pleine conscience (IBPC) entraînent des compétences qui visent à accroître l’attention de façon intentionnelle, développer une relation différente avec les pensées et pratiquer différentes stratégies en relation avec les pensées et les émotions pénibles sans leur porter de jugement (10).
Les différentes « IBPC » pour Interventions Basées sur la Pleine Conscience ou « MBI » pour Mindfulness Based Interventions
1° Formats de groupe
Il existe deux cycles validés par de nombreuses études cliniques :
- le cycle MBSR (11) (pour Mindfulness Based Stress Reduction) pour le tout-venant ;
- le cycle MBCT (12) (pour Mindfulness Based Cognitive Therapy) pour prévenir la rechute dépressive.
Ces deux cycles MBSR et MBCT ont déjà été utilisés dans le cadre des SP.
En 2019, une étude de Poletti et al. (13) a montré qu’un cycle MBSR intégré dans le cadre de soins palliatifs précoces est faisable, bien accepté et pouvait aider les patients atteints de cancer métastatique à mieux contrôler la douleur cancéreuse tout en offrant une opportunité de soulagement émotionnel et spirituel.
En 2018, une étude japonaise (14) a étudié l’effet du cycle MBCT chez des patientes atteintes d’un cancer du sein et l’intervention a eu un effet favorable tant sur leur état psychologique que sur leur qualité de vie.
E. Braine postule que ces cycles de huit semaines pourraient être réduits (15). L’organisation d’un cours étalé sur 8 semaines qui nécessite une présence régulière des patients pose un sérieux défi dans les établissements de soins palliatifs. Son expérience suggère qu’il est possible de couvrir l’essence de la méditation de pleine conscience en 4 séances. Des études devraient pouvoir comparer à l’avenir l’impact d’un cours de 4 et de 8 semaines.
Un cycle plus récent, appelé MSC pour Mindful Self Compassion (Autocompassion en Pleine Conscience), a été développé dans les années 2010 par Christopher K. Germer et Kristin Neff. Selon Kristin Neff, l’autocompassion est composée de trois éléments fondamentaux : la pleine conscience, l’humanité partagée et la bienveillance envers soi. Ce cycle de 8 semaines entraîne les compétences de pleine conscience et d’auto-compassion, fournissant un outil développant la résilience émotionnelle (16).
Les personnes impliquées dans les soins palliatifs, tant les patients que les soignants, subiront inévitablement ou seront exposées à la souffrance. L’autocompassion en pleine conscience s’avère être une ressource personnelle et un soutien pour prendre soin de soi, les besoins ne sont pas négligés, en particulier pendant les périodes de souffrance. Une revue systématique de la littérature datant d’avril 2021(17) a synthétisé toutes les données probantes sur l’autocompassion chez les patients en soins palliatifs, leurs proches et les professionnels de la santé. Elle a montré que pour les patients, « l’autocompassion était associée à une réduction du stress, de l’anxiété, de la honte, des symptômes dépressifs, de la peur de la récidive du cancer et de la solitude. Elle était également associée à un capital social accru, à l’auto-apaisement, à la pleine conscience, à la compassion, à la capacité de raisonnement causal, au bien-être psychosocial et spirituel, au courage et à l’engagement.
Pour les professionnels de la santé, l’autocompassion était associée à une capacité accrue de prendre soin d’eux-mêmes et de pleine conscience, une meilleure qualité de vie professionnelle et à une diminution du risque perçu d’épuisement professionnel et de stress traumatique secondaire. L’autocompassion en pleine conscience semble donc être une ressource importante dans les soins palliatifs. Elle soutient le selfcare et soulage la souffrance en améliorant le bien-être social, psychosocial et spirituel des patients et des professionnels de la santé. Les recherches futures devraient inclure les proches des patients soignés. »
2° Format individuel
Il en existe deux :
- la thérapie comportementale dialectique (DBT) (18) qui est utilisée en psychiatrie pour des patients avec des troubles de la personnalité borderline, associe des exercices issus des TCC, de la relaxation, de l’acceptation et de la méditation de pleine conscience. Toutefois, ses principes sous-jacents peuvent être appliqués dans divers contextes, y compris les soins palliatifs.
En 2013, une étude de R.C. Anderson (19) s’est concentrée sur la DBT et le stress psychosocial vécu par les patientes nouvellement diagnostiquées d’un cancer du sein. Les patientes ont reçu des outils pour mesurer le stress avant et après avoir reçu une formation sur la pleine conscience et d’autres compétences DBT. Les niveaux de stress ont été significativement réduits après la formation.
- la thérapie d’acceptation et d’engagement (ACT) (20)
ACT fait partie des Thérapies Cognitives et Comportementales (TCC) de la Troisième Vague (21), c’est-à-dire celles qui ont inclus le concept d’acceptation et les techniques de méditations de pleine conscience. Son utilisation en oncologie et en soins palliatifs a été validée par de nombreuses études (22). Un tiers des personnes atteintes de cancer éprouvent une détresse psychologique associée au processus d’évitement d’éprouver des pensées et des émotions inconfortables. Les traitements psychothérapeutiques classiques réduisent la détresse des patients en résolvant leurs problèmes, mais dans le cas d’un cancer avancé, lorsque la maladie est progressive et que la mort approche, les difficultés physiques et psychologiques sont complexes et n’ont pas de solutions simples. ACT entraîne avec la pleine conscience la reconnaissance et l’acceptation des expériences mentales et émotionnelles, améliorant la capacité des patients à vivre une existence où ils retrouvent du sens en lâchant prise sur les problèmes qui ne peuvent pas être résolus.
ACT comporte six axes qui peuvent être investis de façon flexible, appelés « hexaflexe ». C’est probablement la thérapie basée sur la pleine conscience la plus adaptée en tant que médecin généraliste dans le colloque singulier avec le patient palliatif. C’est d’ailleurs un médecin généraliste, Russ Harris, qui a contribué à rendre cette méthode accessible à tous les thérapeutes (23). Dans un ouvrage remarquable et plus récent, Ron Epstein, lui aussi médecin généraliste exerçant dans les soins palliatifs, illustre avec de nombreux cas cliniques, les façons d’utiliser la pleine conscience dans la relation de soin (24). De nombreux auteurs, infirmiers, psychologues et autres professionnels du soin l’ont également adoptée.
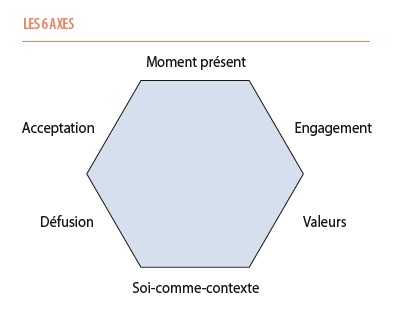
Chacun de ces 6 axes peuvent être abordés en fonction de ce qui se passe à chaque moment de la rencontre (25) et voici comment cette approche a été utilisée dans le cas de notre patient.
Bien que l’entraînement par des exercices classiques de Pleine Conscience (pause prolongées type méditation assise) n’aie pas été adapté pour ancrer Monsieur M. dans le moment présent, je lui ai proposé d’entrer en contact avec l’expérience de sa respiration ou de ses appuis alors qu’il était couché sur son lit. Et ce dans l’instant vécu, comme peu avant de descendre au bloc opératoire.
L’acceptation a été abordée chez Monsieur M. lorsqu’il a évoqué la colère, l’amertume et l’injustice qu’il avait ressenties tout au long de sa carrière par le manque de reconnaissance de ses compétences. Le patient a pu défusionner de ses croyances ou d’a priori pendant son cheminement au sein de notre unité. Il a pu remettre en question les idées qu’il se faisait sur les études de ses enfants, l’apparence vestimentaire, les privations alimentaires qu’il s’imposait, etc.
En ce qui concerne le soi-comme-contexte, Monsieur M. a pris un temps de recul en étant témoin de ce qui lui arrivait, de ce qu’il pensait, y compris de lui, de ce qu’il ressentait, des émotions qui l’habitaient. Cet entraînement lui fait faire un saut de conscience dans le sens où ce qu’il pensait être auparavant le sujet devient maintenant un objet à contempler. Les dialogues exploratoires lui permettent d’avoir accès à cet espace psychologique : devenir conscient de sa propre conscience.
Les valeurs furent explorées dans le cas de Monsieur M. par rapport à la tristesse vécue dans la relation conflictuelle avec ses enfants, masquant les valeurs d’amour et de complicité. Aussi par rapport à l’amertume vécue pendant sa carrière, signe de l’importance accordée au respect et à la justice. Enfin, en termes d’engagement, on a pu observer Monsieur M. qui est arrivé initialement dans le service avec une certaine réserve, se livrer davantage, devenir moins rigide dans les jugements qu’il portait sur ses enfants, leur écrire messages et lettres ou encore exprimer tout l’amour qu’il portait à sa femme.
ACT en tant qu’intervention utilisant la pleine conscience rejoint au-delà de la réduction du stress, de l’anxiété et de la dépression, le champ des interventions de soins spirituels. Le thérapeute ACT provoque une expérience laïque de transcendance dirigée vers l’intérieur et offre au patient une ressource permettant de nourrir sa vie spirituelle. Avec la question du sens et de l’engagement, des valeurs et de l’acceptation, de l’identité dans le soi-comme-contexte, on perçoit le parallélisme avec le modèle à six dimensions de Jacques Cherblanc et Guy Jobin (26) théorisant le soin spirituel.
En cherchant dans la littérature, on trouve quelques études qui ont inclus des échantillons plus larges de patients. En 2011, Feros et al. (27) ont inclus 45 participants avec différents types de cancer, dont 11% étaient atteints à un stade avancé. Ils ont bénéficié de 9 séances de 45min d’ACT. Une amélioration significative a été observée au niveau de leur humeur et de leur qualité de vie.
En 2012, Rost et al. (28) étudient le rôle de l’évitement expérientiel chez 47 femmes souffrant d’un cancer de l’ovaire à un stade avancé. Un groupe bénéficie de 12 sessions ACT d’une heure, l’autre du traitement habituel. ACT se montre significativement meilleur pour réduire le stress et améliorer leur qualité de vie.
Par ailleurs, j’ai aussi retrouvé un article d’une psychiatre ayant utilisé ACT dans un contexte tout à fait similaire (29) : ACT y est décrite comme modèle de soin intégratif pour une patiente atteinte d’un cancer du pancréas métastatique, améliorant sa capacité à faire face à l’anxiété, à la dépression et aux effets secondaires du traitement, acceptant et gérant ainsi son cancer plus efficacement.
Enfin, il faut ajouter qu’ACT s’avère utile pour aider les soignants en charge d’unités palliatives (30). Le fait d’endosser le rôle de soignant dans le cadre de la fin de vie peut conduire à subir des conséquences psychologiques durables, notamment une mauvaise adaptation au deuil. Les interventions basées sur la thérapie d’acceptation et d’engagement ont démontré leur efficacité pour aider les soignants à faire face à un large éventail de défis professionnels et améliorer leur bien-être.
3° Formats plus flexibles
Comme l’explique Patricia Dobkins (31), l’utilisation de la Pleine Conscience en médecine doit être rigoureuse par rapport à ses fondements mais peut être flexible dans la forme.
Dans cet ordre d’idée, une étude très récente (32) a montré qu’un bref exercice de pleine conscience de 5 minutes se révèle facilement réalisable et efficace pour momentanément et rapidement soulager la souffrance et améliorer le bien-être spirituel chez les patients recevant des soins palliatifs.
Discussion
Utilisation pratique de la pleine conscience dans le cadre des soins palliatifs
Dans cette réflexion théorique, nous avons vu qu’il existe plusieurs programmes et formats basés sur la pleine conscience et que des recherches scientifiques ont permis d’étudier leur efficacité et leur place dans le champ psychothérapeutique et en particulier dans le contexte palliatif.
Les interventions basées sur la pleine conscience incarnent un paradoxe par rapport aux approches thérapeutiques habituelles (33). Par définition, la posture de présence sans attente qui est cultivée n’implique pas un objectif de réussite ou la résolution de tel ou tel symptôme. La pleine conscience n’est pas une baguette magique pour réparer quoi que ce soit. En cela, elle semble bien correspondre à l’identité des soins palliatifs qui n’est pas de guérir mais plutôt d’accompagner, soit selon le Petit Robert (34) de « se joindre à quelqu’un pour aller où il va, en même temps que lui ». Avec la pleine conscience, on entraîne l’esprit à observer, à apprivoiser l’expérience telle qu’elle est : «Vouloir rallier un port plus désirable dans un temps à venir est une illusion. Nous y sommes déjà» nous dit Jon Kabat-Zinn (35). Les IBPC postulent ainsi que nos difficultés proviennent de certaines de nos stratégies inadaptées, comme de vouloir éradiquer la douleur par le refus ou l’évitement.
Avec la pratique de la pleine conscience, on apprend au patient et au soignant à modifier la relation entretenue avec les problèmes plutôt que d’essayer de les supprimer, de les fuir ou de les contrôler. Les approches cliniques basées sur la pleine conscience aident ainsi les patients à répondre aux difficultés sévères qu’ils rencontrent en fin de vie. Et aident les soignants qui sont confrontés, au travers de l’accompagnement des patients palliatifs, à gérer des émotions parfois intenses.
L’outil de la pleine conscience se montre assez flexible et utilisable dans de nombreux contextes, comme nous l’avons illustré dans le cas clinique : lors d’un acte technique, d’un soin douloureux (pansement, …), d’un symptôme très inconfortable, de la survenue d’émotions difficiles ou encore de pensées envahissantes. Ce genre d’exercice s’avère utile pour gérer ce qui se présente dans l’instant présent. Cette pratique à la fois laïcisée et issue de différentes spiritualités permet à la personne de se connaître, d’apprivoiser ses émotions, de ne pas se laisser enfermer par ses pensées et de se reconnecter à ce qui fait sens.
Pour le soignant, l’entraînement à la pleine conscience par différents exercices, dont l’espace de respiration proposé aux patients, lui permet de cultiver une qualité de présence et d’écoute empreinte de bienveillance et d’ouverture. En soi, cette présence se révèle thérapeutique. Comme le dit Michael Balint : « le médicament le plus fréquent utilisé en médecine, c’est le médecin lui-même » (36). Cette disposition de l’esprit offre au soignant un espace qui lui permet de répondre à la situation vécue avec créativité et cohérence par rapport aux valeurs en jeu. Là où dans des circonstances analogues, il y aurait eu une réaction automatique, parfois éloignée de l’éthique.
Loin d’être un savoir théorique, la pleine conscience se pratique, se cultive, et nécessite donc de s’exercer au quotidien. Il n’existe pas de maître de l’instant présent mais des programmes, comme le MBSR décrit plus haut, qui proposent d’explorer les pratiques et les processus tout le long d’un cheminement qui permet de muscler cette compétence pour soi d’abord et pour l’offrir au patient ensuite. Au terme d’un programme de huit semaines pour le tout-venant, le soignant, s’il souhaite utiliser la pleine conscience comme outil thérapeutique pour soigner ses patients, peut alors se former en suivant un certificat universitaire sur les IBPC.
Les trois axes de l’apport de la Pleine Conscience en Soins Palliatifs
1° Les soignants
Différentes études ont suggéré que la pleine conscience favorise l’empathie et diminue le stress, l’anxiété et les symptômes dépressifs chez les professionnels du soin. D’autres auteurs ont montré que la pleine conscience offrait aux soignants ayant suivi un cycle MBSR, une meilleure qualité de vie et une diminution significative des symptômes psychologiques. Des études ont aussi observé que la formation à la pleine conscience favorise l’intelligence émotionnelle et la connexion sociale. Elle prévient l’épuisement professionnel et la dépersonnalisation et favorise l’accomplissement personnel (37). L’entraînement à la pleine conscience contribue au développement de processus attentionnels bénéfiques tels que la congruence attentive qui permet au soignant d’être en permanence attentif à lui-même, au patient et au contexte (38). Toutes les disciplines de soin devraient enseigner aux apprenants à prendre conscience du bavardage de l’esprit, à savoir leurs pensées qui peuvent se révéler inexactes et inutiles pour aider leurs patients. Lorsque nous nous ruons sur des conclusions ou des jugements hâtifs, nous réagissons parfois à partir de nos propres peurs ou souffrances. Avec la pleine conscience, le soignant apprend en utilisant le moi observateur à décoller de ses pensées parasites et à apprivoiser ses émotions (39). Il n’est donc pas surprenant que quelques universités pionnières (40) aient intégré la pleine conscience dans le programme du cursus médical.
2° La relation de soin
On s’aperçoit, par sa nature même, que la pleine conscience est intimement liée au soin palliatif. Quelle que soit sa discipline, le soignant offre une qualité de présence qui se doit d’être constante et empreinte de compassion envers ceux qui souffrent dans la phase ultime de leur existence. Il porte toute son attention aux signes cliniques qui se manifestent et à ce qui est perceptible dans les échanges. Il est entièrement ouvert à ce qui se présente pour les patients et les familles, ainsi que pour lui-même, lors de ces interactions. Sa présence est thérapeutique en elle-même. Le soignant entre en résonance avec les patients de telle sorte qu’ils fassent l’expérience d’un temps dilaté et d’un espace dédié à la totalité de leur vécu, tout en étant connecté à leur souffrance. Il cultive un esprit curieux et s’interroge sur la vraie nature des expériences du patient et de sa famille d’une manière qui n’est pas commune dans l’exercice de la médecine. En étant le témoin d’expériences, celles des patients et de leurs familles ainsi que les siennes propres, il les accueille telles qu’elles sont, en les validant et en restant ouvert aux émotions difficiles sans faire aucun effort pour les modifier, les éviter ou les réparer. En ouvrant son cœur, il cultive ainsi la compassion, conscient de l’humanité partagée, y compris dans la souffrance et la mort.
Cette qualité de présence indispensable dans le soin palliatif, du fait de sa temporalité et son intensité, ne s’apprend pas dans les livres. L’entraînement à la pleine conscience est une des voies possibles pour cultiver et faire grandir en nous les germes de cette humanité. Elle est aujourd’hui appuyée par de solides recherches, accessible par la multiplication exponentielle de l’offre de formation et compatible avec d’autres formes de spiritualité.
3° Le patient
Pour soulager efficacement nos patients, il est utile de leur faire acquérir une compréhension profonde de la nature de leur souffrance et de sa dynamique. Comme nous l’avons vu, la recherche sur les IBPC en oncologie et en soins palliatifs a révélé à plusieurs reprises que l’entraînement à la méditation de pleine conscience est un outil efficace et utilisable sur le terrain pour aider les personnes à soulager et à moduler la souffrance associée au cancer et améliorer leur qualité de vie. En les entraînant à la pleine conscience, nous aidons les patients à développer une conscience qui surgit en prêtant attention délibérément au moment présent, sans jugement, dans le but de leur transmettre une compréhension du fonctionnement de l’esprit basée sur la pratique. Ce regard tourné vers l’intérieur leur apporte la liberté non plus de réagir automatiquement mais d’apporter en conscience une réponse cohérente face à face avec leur symptôme. Le développement de la capacité d’être dans le moment présent, avec le non-jugement et l’acceptation de tout ce qui se présente dans notre expérience, constitue l’un des piliers fondamentaux du bien-être et de la santé mentale. De ce point de vue, les IBPC peuvent tout-à-fait s’intégrer aux soins oncologiques et palliatifs complexes (41).
Les IBPC offrent donc au patient un meilleur contrôle de leur douleur, un soulagement émotionnel, une réduction de leur stress mais aussi un bien-être spirituel. Comme on l’a vu dans l’étude de cas, ACT partage un terrain d’entente avec le soin spirituel. Axée sur les valeurs et l’engagement, cette thérapie facilite la transcendance de l’expérience physique, mentale et émotionnelle pour soulager la souffrance humaine. ACT peut aider les patients à accéder à des ressources spirituelles et à donner un sens à leur vie, ainsi qu’à aider à la résolution ou à la transformation de tiraillements d’ordre spirituel qui peuvent avoir un impact significatif sur la santé mentale et le bien-être (42).
Les limites des IBPC en soins palliatifs
Dans le cas de notre patient, l’utilisation de la pleine conscience s’est avérée idéale au vu de son ouverture à la méditation. Bien des patients vont émettre des résistances à de telles approches pour des raisons culturelles, religieuses ou personnelles. Dans un accompagnement palliatif, si la dimension spirituelle doit être prise en compte, il faut se garder de tout prosélytisme, ce qui serait contraire aux qualités d’accueil inconditionnel prôné par ces interventions.
Pour les patients qui ne seront pas preneurs d’exercices méditatifs formels, l’approche par la thérapie de l’acceptation et de l’engagement (ACT) et le travail sur les processus (acceptation des émotions, défusion, etc.) sera préférable en utilisant par exemple les métaphores en lieu et place des exercices classiques. Dans les situations palliatives où le temps est compté, il ne sera pas possible d’effectuer ce travail de fond. Dans ce cas, une simple écoute en pleine conscience pourra tout de même offrir un espace de qualité où les patients se sentiront écoutés et compris.
Enfin, pour les patients qui ne sont plus en état de communiquer, il ne restera plus que les bénéfices d’une présence thérapeutique attentive aux signaux non verbaux et la gestion du vécu du soignant.
Du côté des soignants, on ne pourra former que ceux qui auront une ouverture et une disponibilité aux approches méditatives. De telles formations demandent une pratique personnelle et il est nécessaire de s’y investir quotidiennement, ce qui n’est pas donné à tous les emplois du temps. Ces formations requièrent une motivation et une constance dans la discipline par le fait qu’elle débouchent plus sur un savoir-être forgé sur les expériences proposées que sur des connaissances apprises.
Conclusion
Au travers du cas clinique étudié et de la synthèse théorique, nous avons évoqué l’apport des IBPC lorsqu’ils sont intégrés dans les SP. Cet apport se déploie dans différents axes : au bénéfice du soignant, au bénéfice de la relation entre soignant et soigné et au bénéfice du patient lui-même.
Les deux disciplines, SP et PC n’en sont qu’au début de leur histoire et de leur collaboration. À l’heure de l’informatisation et de l’intelligence artificielle, les pratiques contemplatives pourraient bien apporter un vent de fraîcheur et d’humanité dans le monde des soins.
Recommandations pratiques
Les interventions basées sur la pleine conscience (IBPC) correspondent à l’identité des soins palliatifs qui n’est pas de guérir mais plutôt d’accompagner en apprenant au patient et au soignant à modifier la relation entretenue avec les problèmes plutôt que d’essayer de les supprimer ou de les contrôler. Loin d’être un savoir théorique, la pleine conscience se pratique et s’apprend dans des programmes, comme le MBSR dans un premier temps puis en suivant un certificat universitaire sur les IBPC.
Références
- Clark D. Total pain: the work of Cicely Saunders and the hospice movement. Am Pain Soc Bull. 2000; 10(4): 13–15.
- Braun E. Mindful but not religious: meditation and enchantment in the work of Jon Kabat-Zinn. In McMahan D, Braun E. Meditation, Buddhism, and Science. NY: OUP; 2017. 272p.
- Demir E. The evolution of spirituality, religion and health publications: yesterday, today and tomorrow. J Relig Health. 2019 Feb; 58(1): 1–13.
- Charon R. Narrative Medicine. Honoring the Stories of Illness. 1st ed. Oxford: OUP; 2006. 266p.
- Essary AC, Lussier M, Stone N, Volk-Craft B, Hamilton G. Reflections on the integration of a narrative medicine and mindfulness program in hospice and palliative care. Progress in Palliative Care. 2020 Jul 3; 28(4):260-66.
- Stebnicki MA. Empathy fatigue: healing the mind, body, and spirit of professional counselors. Am J Psychiatr Rehabil. 2007 Nov; 10(4): 317–38.
- Trousselard M, Steiler D, Claverie D, Canini F. The history of mindfulness put to the test of current scientific data: unresolved questions. Encephale. 2014 Dec; 40(6): 474-80.
- Pier TJ. Integrating mindfulness into palliative care: caring for patients and families. National Hospice and Palliative Care Organization, Palliative Care Resource Series, 2017.
- Kabat-Zinn J. Mindfulness-based interventions in context: past, present, and future. Clin Psychol Sci Pract, 2003; 10(2): 144–56.
- Segal Z, Williams M, Teasdal J. Mindfulness-Based Cognitive Therapy for Depression. 2d ed. New York: Guilford Press; 2018. 471p.
- Kabat-Zinn J. Full catastrophe living: using the wisdom of your body and mind to face stress, pain, and illness. New York: Delacorte Press; 1990. 720p.
- Segal Z, Williams M, Teasdal J. Mindfulness-based cognitive therapy for depression: a new approach to preventing relapse. New York: Guilford Press; 2002. 351p.
- Poletti S, Razzini G, Ferrari R. Mindfulness-Based stress reduction in early palliative care for people with metastatic cancer: a mixed-method study. Complement Ther Med. 2019 Dec; 47: 102218
- Park S, Sado M, Fujisawa D. Mindfulness-based cognitive therapy for Japanese breast cancer patients-a feasibility study. Jpn J Clin Oncol. 2018 Jan; 48(1): 68-74.
- Baines E. Evaluating an adapted mindfulness meditation course for use in palliative care setting. BMJ Support Palliat Care. 2011; 1(2): 267–268.
- Neff K, Germer C. A Pilot Study and Randomized Controlled Trial of the Mindful Self-Compassion Program. J. Clin Psychol. 2013 Jan; 69(1): 28-44.
- Mesquita Garcia AC, Domingues Silva B. Self-compassion In Hospice and Palliative Care. J Hosp Palliat Nurs. 2021 Apr; 23(2): 145-154.
- Linehan M. Skills Training Manual for Treating Borderline Personality Disorder. New York: Guilford Press; 1993. 180p.
- Cogwell Anderson R, Jensik K, Peloza D, Walker A. Use of the dialectical behavior therapy skills and management of psychosocial stress with newly diagnosed breast cancer patients. Plast Surg Nurs. 2013 Oct; 33(4): 159-63.
- Hayes S, Strosahl K, Wilson K. Acceptance and commitment therapy: an experiential approach to behavior change.New York: Guilford Press; 1999. 304p.
- Kotsou I, Heeren A. Pleine Conscience et Acceptation, Bruxelles :De Boeck ; 2011. 512p.
- Low J, Serfaty M, Davis S. Acceptance and commitment therapy for adults with advanced cancer (CanACT): a feasibility randomised controlled trial. Psychooncology. 2019 Mar; 28(3):488-96.
- Harris R. ACT made simple: an easy-to-read primer on acceptance and commitment therapy. Oakland: New Harbinger Publications; 2009. 280p.
- Epstein R. Attending: Medicine, Mindfulness, and Humanity. New York: Editions Scribner; 2017. 304p.
- Bernard O. Place des Interventions psychologiques Basées sur la Pleine Conscience (IBPC) en Médecine Générale (MG) : le cas d’un adolescent souffrant de fatigue avec décrochage scolaire. Louvain Med. 2018 Oct; 137(9): 545-56.
- Cherblanc J, Jobin G. Théorisation du spirituel à partir de l’analyse de pratiques des Intervenants en soins spirituels au Québec : un modèle original à six dimensions. SAGE journals. 2019 Oct; 49 (2): 290-309.
- Feros D, Lane L, Ciarrochi J, Blackledge J. Acceptance and commitment therapy (ACT) for improving the lives of cancer patients: a preliminary study. Psychooncology. 2013 Feb; 22(2): 459-464.
- Rost A, Wilson K, Buchanan E, Hildebrandt M. Improving psychological adjustment among late-stage ovarian cancer patients: Examining the role of avoidance in treatment. Cogn behav pract. 2012 Nov; 19(4): 508–17.
- O’Hayer C, O’Hayer K, Sama A. Acceptance and commitment therapy with pancreatic cancer: An integrative model of palliative care - A case report. J Pancreat Cancer. 2018 Jan; 4(1): 1-3
- Davis E, Deane F, Lyons G. An acceptance and commitment therapy self-help intervention for carers of patients in palliative care: Protocol of a feasibility randomised controlled trial. J Health Psychol. 2019 Apr; 24(5): 685-704.
- Dobkins P. Mindful Medical Practice. Switzerland: Ed. Springer; 2015. 163p.
- Yik L, Ling L, Ai L. The effect of 5-minute mindfulness of peace on suffering and spiritual well-being among palliative care patients: A randomized controlled study. Am J Hospice and Palliat Care. 2021 Sept; 38(9):1083-90.
- Bondolfi G, Jermann F, Zermatten A. Les approches psychothérapeutiques basées sur la pleine conscience (mindfulness). Entre vogue médiatique et applications cliniques fondées sur des preuves. Psychothérapies. 2011 Mar; 31 :167-74.
- Collectif. Le petit Robert, dictionnaire de la langue française. Paris: Editions Le Robert; 2004. 2900p.
- Kabat-Zinn J. Méditer : 108 leçons de pleine conscience. Paris: Les Arènes; 2014. 160p.
- Balint M. Le médecin, son malade et la maladie. Paris: Éd. Payot; 1966. 430p.
- Goodman M, Schorling J. A Mindfulness course decreases burnout and improves well-being among heathcare providers. Int. J. Psychiatry Med. 2012; 43(2): 119-28.
- Dobkin P, Hutchinson T. Teaching mindfulness in medical school: Where are we now and where are we going? Med Educ. 2013 Aug; 47(8): 768-79.
- Voir l’hexaflexe avec les processus de défusion et d’acceptation.
- Monash University en Australie fut la première à introduire la pleine conscience dans les enseignements de la faculté de médecine. D’autres suivirent comme l’Université McGill au Canada ou encore l’University of Rochester aux USA.
- Miroslav S. Mindfulness in palliative care: the healing effect of the present moment. Klin Onkol. 2020 Fall; 33(Supplementum - 2): 138-40.
- Santiago P, Gall T. Acceptance and commitment therapy as a spiritually integrated psychotherapy. Couns Values. 2016 Oct; 61(2): 239-54.
Correspondance
Dr Oliver Bernard
Centre Académique de Médecine Générale
Faculté de médecine et médecine dentaire – UCLouvain
Avenue Hippocrate, 57 bte B1.57.02
B-1200 Woluwe-Saint-Lambert, Belgique
olivier.bernard@uclouvain.be