INTRODUCTION
Malgré les thérapeutiques modernes, l’hypertension artérielle reste encore la championne du monde des facteurs de risque pour la mortalité. Fumer se place en deuxième position sur le podium, et la dyslipidémie se trouve en troisième place (1) (Figure 1).
Selon le « 2010 Global Burden of Disease study », plus de 2 millions de décès par an peuvent être attribués aux effets d’un taux de cholestérol élevé, et plus de 9 millions aux effets d’une pression artérielle élevée (2). Ces facteurs de risque se retrouvent souvent associés chez un même individu : un patient hypertendu sur deux présente aussi une hypercholestérolémie (3). Le risque cardiovasculaire chez ces patients est alors 4 fois plus élevé que le risque d’un patient normotendu avec un taux de cholestérol normal (4). On estime à 2 millions le nombre de belges souffrant d’hypertension et à 1,5 millions le nombre de belges recevant une statine et il n’est pas impossible que ces chiffres augmentent encore dans les années à venir.

De multiples raisons expliquent le manque de contrôle de ces facteurs de risques importants. Entre autres, le manque d’observance thérapeutique (la capacité du patient à prendre correctement le traitement prescrit) et d’adhésion (la motivation du patient et sa coopération active à suivre un traitement (5) et l’inertie thérapeutique du soignant. Il est connu que l’observance d’un patient pour son traitement tend à se réduire avec le nombre de prises de médicaments par jour (6). Chez des patients souffrant de maladie coronarienne chronique, la non observance de médicaments cardio-protecteurs (β-bloquants, inhibiteurs de l’enzyme conversion de l’angiotensine ou statines) est associée à une augmentation relative de 10 % à 40 % du risque d’hospitalisations cardiovasculaires et une augmentation relative de 50 % à 80 % du risque de mortalité (7). Il est aussi une habitude du praticien de séquencer la prise en charge de son patient en prenant en charge un problème à la fois. Toutefois, chez un patient à risque cardiovasculaire élevé et présentant de multiples facteurs de risque, il faut se poser la question : ne devrait-on pas traiter le risque cardiovasculaire d’emblée plus globalement plutôt qu’un facteur de risque l’un après l’autre?
Ainsi, des études tendent à démontrer que même une baisse relativement limitée du nombre de facteurs de risque peut entraîner une réduction plus importante du risque cardiovasculaire par rapport à une baisse très importante d’un seul facteur de risque (8). Cette approche d’un traitement global pourrait encore être renforcée à l’heure où les recommandations préconisent d’intensifier les traitements de chaque facteur de risque
RENFORCER LE TRAITEMENT DE CHAQUE FACTEUR DE RISQUE
Il ressort des méta-analyses sur les nombreuses études d’intervention avec une statine que toute réduction de 40 mg/dL de cholestérol LDL conduit à une réduction de 20% du risque cardiovasculaire mortel et non mortel et cela quel que soit le taux de cholestérol LDL au départ (9). Les récentes recommandations prônent l’intensification des traitements hypocholestérolémiants afin d’atteindre une réduction d’au moins 50% du cholestérol LDL chez les patients à risque élevé et à très haut risque.
En ce qui concerne l’hypertension, les directives européennes recommandent actuellement l’utilisation d’associations d’antihypertenseurs pour corriger l’hypertension en mettant notamment en avant l’association d’un inhibiteur de l’ECA et d’un antagoniste calcique en raison de la supériorité pronostique par rapport à d’autres combinaisons (10). Cette combinaison apparait également favorable pour les patients coronariens stables où l’IEC améliore le pronostic du patient tandis que l’anticalcique permet de diminuer les symptômes du patient (11)
COMBINER LE TRAITEMENT DES FACTEURS DE RISQUE
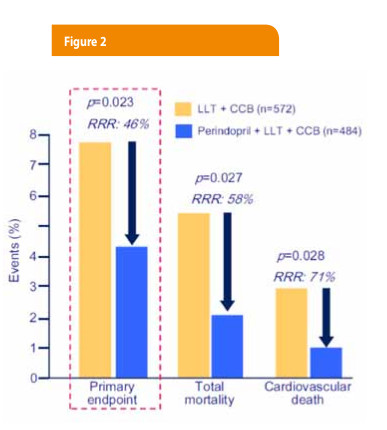
Les directives européennes pour le traitement de l’hypertension recommandent l’utilisation des statines chez les patients dyslipidémiques, ainsi que chez les patients hypertendus à haut risque cardiovasculaire. Des preuves solides démontrent l’efficacité et le profil d’innocuité favorable de la combinaison d’une thérapie hypolipémiante, d’un inhibiteur de l’ECA et d’un antagoniste calcique. Dans l’étude EUROPA (EUropean trial on Reduction Of cardiac events with Perindopril in stable coronary Artery disease), une sous-analyse du patient traité avec un traitement hypolipidémiant (une statine dans 90% des cas) + antagoniste calcique ± perindopril a démontré que l’ajout de perindopril à un traitement par un antagoniste calcique et un hypolipémiant entraînait une baisse significative (p = 0,02) de 46 % du critère combiné de la mortalité cardiovasculaire, de l’infarctus du myocarde et de l’arrêt cardiaque (12) (Figure 2). Ces résultats ont également été observés chez les patients hypertendus dans le bras « hypolipémiant » de l’étude ASCOT (Anglo-Scandinavian Cardiac Outcomes Trial).
L’étude ASCOT évaluait chez 19.257 patients hypertendus sans antécédents cardiaques confirmés mais avec au moins 3 facteurs de risque additionnels (par exemple : plus de 55 ans, de sexe masculin et fumeur) et donc considérés comme à risque modéré, les effets sur la protection cardio-vasculaire d’une nouvelle versus une ancienne stratégie de traitement de l’hypertension : l’ancienne stratégie étant celle utilisée et recommandée dans le traitement de première ligne de l’hypertension en Belgique à l’époque (début 2000), soit un traitement combinant un bêta-bloquant, l’atenolol, à un diurétique tandis que la nouvelle stratégie consistait en une association d’un antagoniste calcique, l’amlodipine, et d’un inhibiteur de l’enzyme de conversion, le perindopril. Dans cette étude, 10.305 patients avec un taux de cholestérol modérément élevé ≤ 250 mg/dL recevaient en plus un hypolipémiant composé d’atorvastatine ou un placebo. ASCOT était ainsi la première étude européenne de grande envergure à combiner ces deux stratégies de traitement. La nouvelle stratégie de traitement de l’hypertension par combinaison amlodipine-perindopril a permis de réduire le risque du critère d’évaluation primaire (infarctus du myocarde non-fatal et maladie coronaire fatale) de 10% et des critères d’évaluation secondaire tels que AVC (-13%), incidents coronariens (-13%), mortalité cardiovasculaire (- 14%) mais aussi de développer un diabète (-30%) par rapport au traitement traditionnel (13). L’analyse de ces 10.305 patients randomisés dans un groupe placebo et un groupe traité avec l’atorvastatine démontrait que la statine contribuait à réduire le risque d’infarctus myocardial non-fatal et de la maladie coronaire fatale de 36% (p<0,001) (14), du risque cardiovasculaire total de 21% (p<0.0005) et d’AVC de 27% (p=0.024), indépendamment du taux de cholestérol initial du patient. Tous ces chiffres traduisaient l’analyse séparée des effets des 2 régimes anti-hypertenseurs et de la statine (versus placebo) indépendamment l’un de l’autre. Mais il est encore plus intéressant d’examiner comment ces deux lignes de traitement (HTA et Lipides) interagissent sur le bénéfice cardio-vasculaire.
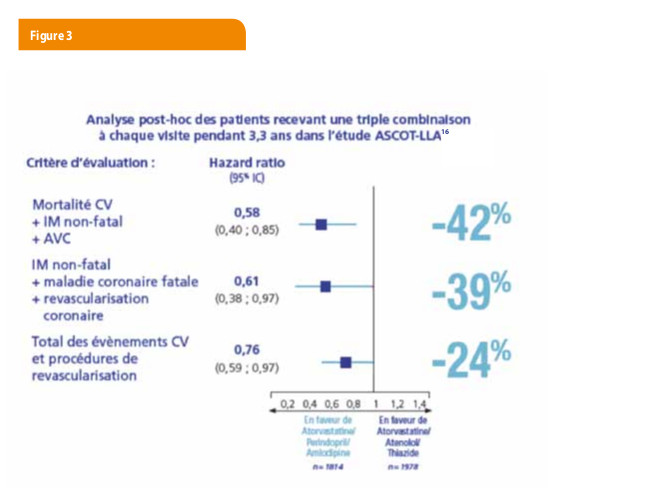
Ainsi, l’atorvastatine réduisait le risque relatif du critère d’évaluation primaire (infarctus du myocarde non-fatal et maladie coronaire fatale) de 53 % (P<0,0001) parmi les patients celles allouées au traitement à base d’amlodipine ± perindopril contre 16 % (p : NS) chez ceux alloués au traitement à base d’aténolol et bendroflumethiazide (15) (Tableau 1). Pour cette comparaison entre la combinaison libre de Lipertance® [atorvastatine + perindopril & amlodipine] et la combinaison [atorvastatine + atenolol & bendroflumethiazide], une sous-analyse de l’étude ASCOT-LLA, chez les patients sous ces traitements pendant le durée complète de l’étude, a démontré que la combinaison libre composant le Lipertance® apportait une réduction de 42% (HR 0,58 IC:0,40 - 0,85) du risque relatif de la mortalité cardiovasculaire, IM non-fatal, ou AVC. Des effets similaires sont observés pour les autres objectifs de cette sous-analyse (16) (Figure 3).

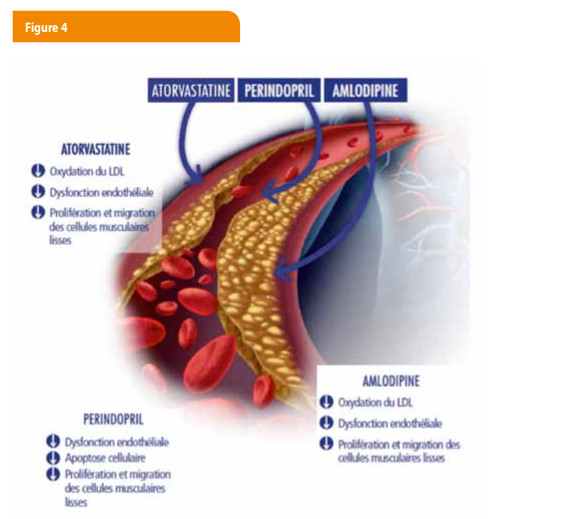
EXPLICATION DE LA SYNERGIE ATORVASTATINE + PERINDOPRIL + AMLODIPINE
Les résultats positifs de la combinaison atorvastatine-amlodipine-perindopril démontré dans l’études ASCOT soulèvent la question du mécanisme d’une telle synergie pour lutter contre l’athérosclérose. L’atorvastatine, l’amlodipine et le perindopril ont tous trois des propriétés anti-athérosclérotiques avérées. Ils inhibent le dysfonctionnement endothélial, l’oxydation des LDL, la prolifération et la migration des cellules musculaires lisses ainsi que la dégradation de la capsule fibreuse de la plaque athérosclérotique (16). La stabilité accrue des plaques athérosclérotiques et la différenciation améliorée des cellules musculaires lisses lors d’un traitement par combinaison atorvastatine-amlodipine-perindopril peuvent expliquer les bénéfices cardiovasculaires (Figure 4).
LIPERTANCE® : UNE COMBINAISON FIXE ATORVASTATINE + PERINDOPRIL + AMLODIPINE
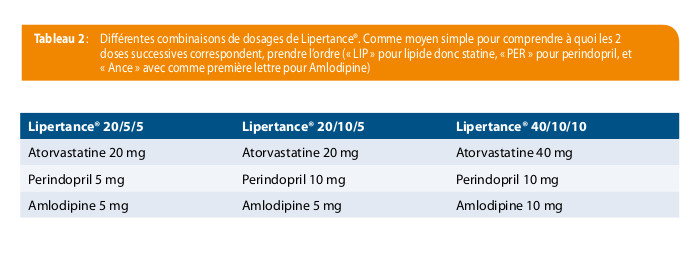
Une association fixe, composée d’atorvastatine, perindopril, et amlodipine, comme celle utilisée dans l’étude ASCOT, a été commercialisée par la firme Servier sous le nom de LIPERTANCE®. Ce médicament est disponible en 3 dosages et remboursé en chapitre 1 catégorie B. Les trois dosages disponibles associent atorvastatine 20 mg avec perindopril 5 mg ou 10 mg et amlodipine 5 mg, ou atorvastatine 40 mg avec perindopril 10 mg et amlodipine 10 mg, soit Lipertance® 20/5/5, Lipertance® 20/10/5 et Lipertance® 40/10/10.
Lipertance® est indiqué dans le traitement de l’hypertension artérielle et/ou de la maladie coronaire stable chez l’adulte présentant une hypercholestérolémie primaire ou une hyperlipidémie mixte et déjà contrôlée par l’atorvastatine, le perindopril et l’amlodipine pris simultanément aux mêmes posologies. Le traitement habituel est d’un comprimé par jour le matin avant le repas.
Les molécules utilisées dans cette association fixe sont des molécules reconnues dans la pratique clinique pour leur efficacité et la protection cardiovasculaire confirmées dans plusieurs grandes études cliniques. Rappelons brièvement quelques propriétés pharmacologiques principales de ces composants déjà bien connus grâce à un résumé complet des caractéristiques du produit (RCP) téléchargeable sur le site de l’agence fédérale des médicaments et des produits de santé (AFMPS) (www.fagg-afmps.be/fr/).
L’atorvastatine est un inhibiteur sélectif et compétitif de l’HMG-CoA réductase, enzyme responsable du contrôle du taux de biotransformation de la 3-hydroxy-3-méthylglutaryl-coenzyme A en mévalonate, un précurseur des stérols, et en particulier du cholestérol. L’atorvastatine diminue le taux de cholestérol plasmatique et les concentrations sériques des lipoprotéines en inhibant l’HMG-CoA réductase et, par conséquent, la biosynthèse hépatique du cholestérol. L’atorvastatine accroît également le nombre de récepteurs LDL à la surface des hépatocytes, amplifiant ainsi le captage et le catabolisme des LDL. L’atorvastatine diminue la synthèse des LDL et le nombre des particules de LDL. Elle entraîne une augmentation importante et prolongée de l’activité des récepteurs LDL ainsi qu’une amélioration qualitative des particules de LDL circulantes. La demi-vie d’élimination plasmatique moyenne de l’atorvastatine est d’environ 14 heures chez l’homme. La demi-vie de l’activité d’inhibition de l’HMG-CoA réductase est d’environ 20 à 30 heures en raison de la contribution des métabolites actifs, ce qui permet une prise unique par jour couvrant les 24 heures à tout moment de la journée, y compris le matin. Des études qui comparent la prise matinale d’atorvastatine avec une prise le soir ont démontré qu’il n’y a pas de différence dans l’efficacité quel que soit le moment de la prise d’atorvastatine (17,18).
Le perindopril est un IEC à longue durée d’action très bien étudié dans l’hypertension artérielle (19). Il agit en bloquant la formation de l’angiotensine II et de l’aldostérone et donc leurs actions indésirables sur les vaisseaux et le cœur. Le perindopril, comme tout inhibiteur du SRAA, diminue les résistances vasculaires périphériques et l’expansion de la volémie (via la baisse de la rétention hydro-sodée induite par le SRAA). Par l’ensemble de ces mécanismes, il diminue la pression artérielle et la post-charge cardiaque. Par conséquent, le débit sanguin périphérique augmente sans effet significatif sur la fréquence cardiaque. En règle générale, le débit sanguin rénal augmente aussi, avec un débit de filtration glomérulaire restant habituellement inchangé. Le perindopril inhibe également l’angiotensine convertase tissulaire et peut, dès lors, exercer directement des effets protecteurs sur la dysfonction endothéliale. L’activité antihypertensive est maximale entre 4 et 6 heures après une prise unique et se maintient pendant au moins 24 heures grâce à son ratio vallée/pic qui est de l’ordre de 87 - 100 %.
L’amlodipine est un inhibiteur du flux ionique calcique appartenant à la famille des dihydropyridines qui inhibe l’entrée transmembranaire des ions calcium dans le muscle cardiaque et le muscle lisse vasculaire. Le mécanisme d’action antihypertenseur est lié à un effet relaxant direct au niveau du muscle lisse vasculaire. L’effet de l’amlodipine est non seulement antihypertenseur, mais aussi anti-angoreux. Le mécanisme précis par lequel l’amlodipine agit sur l’angor n’a pas été complètement élucidé, néanmoins l’amlodipine réduit la charge ischémique totale par les deux mécanismes d’action suivants : l’amlodipine dilate les artérioles périphériques et diminue la résistance périphérique totale contre laquelle le cœur travaille. Ceci s’accompagne d’une baisse de la consommation énergétique du myocarde et de ses besoins en oxygène, tant que la fréquence cardiaque reste stable. Le mécanisme d’action de l’amlodipine implique également une vasodilatation des artères principales et des artérioles coronaires, à la fois dans les régions saines et dans les régions ischémiques. Cette dilatation augmente l’apport myocardique en oxygène chez les patients présentant des spasmes artériels coronaires (angor de Prinzmetal ou divers types d’angor). La demi-vie d’élimination plasmatique terminale est d’environ 35 à 50 heures, et est compatible avec une administration en une prise unique journalière.
Compte tenu de la longue demi-vie des trois molécules, une seule prise par jour couvre les 24 heures, ce qui est particulièrement important du point de vue du contrôle de la pression artérielle et de l’observance thérapeutique.
UN INTÉRÊT AUSSI DANS L’OBSERVANCE THÉRAPEUTIQUE
L’adhérence thérapeutique est influencée par des caractéristiques propres au patient, à la maladie chronique, et à la thérapeutique elle-même. La thérapeutique peut être optimalisée en prescrivant des associations fixes pour le traitement de multiples facteurs de risque. Une méta-analyse de trois grandes études sur l’utilisation des associations fixes démontre que l’utilisation des associations fixes augmente l’adhérence thérapeutique de 44% chez ceux qui ont une mauvaise adhérence à la base (20). Les autres avantages potentiels d’une association fixe sont un spectre thérapeutique plus large via des mécanismes d’action complémentaires, une durée d’action plus longue grâce à une meilleure pharmacodynamique, une réduction des effets indésirables grâce à l’usage des dosages plus bas, et un coût moindre pour le patient et la société.
D’AUTRES COMBINAISONS POSSIBLES ?
Une seule autre combinaison anti-hypertenseurs et statines a été testée jusqu’à présent. Ainsi dans l’étude HOPE-3 (12.705 personnes) avait évalué 4 quatre bras d’intervention combinant le candésartan et la rosuvastatine chez des patients sans aucune maladie cardiovasculaire et à risque intermédiaire avec ou sans hypertension (en raison d’un âge d’au moins 55 ans pour les hommes, ou 60 ans pour les femmes, et de l’association de facteurs de risques tels que HTA et/ou diabète et/ou troubles lipidiques et/ou tabagisme et/ou obésité abdominale). L’étude utilise un plan factoriel 2 X 2, c’est à dire que les malades sont répartis entre rosuvastatine 10 mg/jour ou candésartan 16 mg/j + hydrochlorothiazide (HCTZ) 12,5 mg/jour ou les 2 associés ou un double placebo. Les différences de méthodologie entre cette étude et celle d’ASCOT sont donc que les patients ne sont pas connus pour avoir une hypertension et que le traitement candésartan-HCTZ n’est pas comparé à un autre régime « anti-hypertenseur mais bien au placebo. Le critère d’évaluation primaire diffère aussi en ce qu’il incluait la mortalité CV, les infarctus du myocarde ou AVC non fatal, des arrêts cardiaques récupérés et les revascularisations artérielles (auquel est ajoutée la survenue d’insuffisance cardiaque pour l’étude concernant l’hypertension), donc plus large que celui d’ASCOT (infarctus du myocarde non-fatal et maladie coronaire fatale). Dans les analyses séparées des deux lignes de traitement, le traitement par rosuvastatine s’associait à une réduction de 35 mg/dL du LDL-C et une réduction du critère d’évaluation primaire cardiovasculaire de 25%, (soit une ratio entre la réduction LDL/ bénéfice cardiovasculaire qui s’aligne donc bien sur la relation connues avec les statines - une réduction de 20% du risque cardiovasculaire pour toute diminution de 40 mg/dL du taux de LDL-C) (21) tandis que le traitement « antihypertenseur » n’apparaissait d’aucun bénéfice pour la population globale malgré une diminution moyenne de 6.0/3.0 mm Hg. Un bénéfice du traitement antihypertenseur apparaissait toutefois significatif (-24%) dans le tertile supérieur (PA systolique >143 mm Hg) de pression artérielle systolique (analyse pré-spécifiée), c’est-à-dire chez les personnes en pré-hypertension (22).
Qu’en est-il d’une interaction entre ces deux lignes de traitement (HTA et Lipides) sur le bénéfice cardio-vasculaire ? Contrairement à l’étude ASCOT, le traitement antihypertenseur dans l’étude HOPE-3 n’a pas pu démontrer de synergie avec la statine pour l’entièreté de la cohorte. On voit en effet (Tableau 2) que la combinaison [rosuvastatine + candésartan & HCTZ] donnait un effet semblable à la rosuvastatine seule (+ placebo) : 25 vs. 28% de réduction du critère d’évaluation primaire. Autrement dit, l’effet bénéfique de cette combinaison semblait intégralement résulter de la statine. Il est possible que la démonstration d’un manque d’interaction résultait d’une puissance insuffisante étant donné qu’il n’y a eu que 117 évènements selon le critère d’‘évaluation primaire (contre 254 dans ASCOT selon un critère pourtant moins large). Ces derniers chiffres suggèrent aussi une population à moindre risque dans l’étude HOPE-3 que dans l’étude ASCOT. La puissance statistique était aussi insuffisante pour examiner l’interaction dans le groupe de patients avec la tension la plus élevé (>143 mm Hg) (23).
CONCLUSION
Dans la médecine moderne, il y a un fort besoin et aussi la recommandation de traiter le risque cardiovasculaire global des patients au lieu de traiter les différents facteurs de risque séparément l’un à côté de l’autre. La combinaison fixe d’atorvastatine, perindopril et amlodipine commercialisée par la firme Servier sous le nom de LIPERTANCE® répond au concept de poly-pill capable de traiter le risque cardiovasculaire global Cette combinaison d’atorvastatine, perindopril et amlodipine, a en effet une synergie anti-athérosclérotique unique offrant une forte protection cardiovasculaire comme cela a été démontré dans l’étude ASCOT. Elle peut être utilisée chez le patient avec une hypertension et/ou une maladie coronaire stable associé à une dyslipidémie avec trois dosages logiques permettant une prescription individualisée des trois principes actifs.
Affiliations
1. Olivier S. Descamps, département de médecine interne des centres Hospitaliers Jolimont et Service de cardiologie des cliniques universitaires Saint-Luc
La relecture de l'article a été soumise au département scientifique de Servier Belgique à la demande de l’auteur.
Correspondance
Dr. Olivier S. Descamps
Centres Hospitaliers Jolimont,
Département de médecine interne
7100 Haine Saint-Paul - tel 064/23 31 67
Cliniques universitaires Saint-Luc,
Service de cardiologie
B-1200 Bruxelles - tel 02/764 2812
olivierdescamps@hotmail.com
Références
- Lopez AD, Mathers CD, Ezzati M, Jamison DT, Murray CJ. Global and regional burden of disease and risk factors, 2001: systematic analysis of population health data. Lancet 2006 ; 27;367(9524):1747-57.
ouvrir dans Pubmed - Lim SS, Vos T, Flaxman AD, Danaei G, Shibuya K, Adair-Rohani H, et al. A comparative risk assessment of burden of disease and injury attributable to 67 risk factors and risk factor clusters in 21 regions, 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet 2012;;380(9859):2224-60.
ouvrir dans Pubmed - Thoenes M, Bramlage P, Zhong S, Shang S, Volpe M, Spirk D. Hypertension control and cardiometabolic risk: a regional perspective. Cardiol Res Pract 2012; 2012: 925046.
ouvrir dans Pubmed - Keith C Ferdinand. Primary Prevention Trials: Lessons Learned About Treating High-Risk Patients With Dyslipidemia Without Known Cardiovascular Disease. Curr Med Res Opin 2005; 21(7):1091-1097.
ouvrir dans Pubmed - Lamouroux A, Magnan A, Vervloet D. Compliance, observance ou adhésion thérapeutique : de quoi parlons-nous ? Compliance, therapeutic observance and therapeutic adherence: what do we speak about? Revue des Maladies Respiratoires 2005 ; 22(1) ; 31-34.
ouvrir dans Pubmed - Ho PM, Bryson CL, Rumsfeld JS. Medication Adherence. Its Importance in Cardiovascular Outcomes. Circulation 2009;119:3028-3035.
ouvrir dans Pubmed - Ho PM, Magid DJ, Shetterly SM, Olson KL, Maddox TM, Peterson PN, et al. Medication nonadherence is associated with a broad range of adverse outcomes in patients with coronary artery disease. Am Heart J 2008; 155: 772–779.
ouvrir dans Pubmed - Jackson R, Lawes CMM, Bennett DA, Milne RJ, Rodgers A. Treatment with drugs to lower blood pressure and blood cholesterol based on an individual’s absolute cardiovascular risk. Lancet 2005; 365: 434-441.
ouvrir dans Pubmed - Cholesterol Treatment Trialists, Baigent C, Blackwell L, Emberson J, Holland LE, Reith C, Bhala N et al. Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010 ; 376, 1670-1681.
ouvrir dans Pubmed - Mancia G, Fagard R, Narkiewicz K, Redón J, Zanchetti A, Böhm M, et al. 2013 ESH/ESC guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2013 ; 34(28):2159-219.
ouvrir dans Pubmed - Montalescot G, Sechtem U, Achenbach S, Andreotti F, Arden C, et al. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J 2013; 34(38):2949-3003.
ouvrir dans Pubmed - Bertrand ME, Vlachopoulos C, Mourad JJ. Triple Combination Therapy for Global Cardiovascular Risk: Atorvastatin, Perindopril, and Amlodipine. Am J Cardiovasc Drugs 2016; 16(4):241-53.
ouvrir dans Pubmed - Dahlöf B, Sever PS, Poulter NR, Wedel H, Beevers DG, Caulfield M, et al.; ASCOT Investigators. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomised controlled trial. Lancet 2005; 366(9489):895-906.
ouvrir dans Pubmed - Sever PS, Dahlöf B, Poulter NR, Wedel H, Beevers G, Caulfield M, et al.; ASCOT investigators. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower-than-average cholesterol concentrations, in the Anglo-Scandinavian Cardiac Outcomes Trial--Lipid Lowering Arm (ASCOT-LLA): a multicentre randomised controlled trial. Lancet 2003; 361(9364):1149-58.
ouvrir dans Pubmed - Sever P, Dahlöf B, Poulter N, Wedel H, Beevers G, Caulfield M, et al.; ASCOT Steering Committee Members. Potential synergy between lipid-lowering and blood-pressure-lowering in the Anglo-Scandinavian Cardiac Outcomes Trial. Eur Heart J 2006; 27(24):2982-8.
ouvrir dans Pubmed - Bertrand ME, Vlachopoulos C, Mourad JJ. Triple Combination Therapy for Global Cardiovascular Risk: Atorvastatin, Perindopril, and Amlodipine. Am J Cardiovasc Drugs 2016;16(4):241-53.
ouvrir dans Pubmed - Cilla DD Jr, Gibson DM, Whitfield LR, Sedman AJ. Pharmacodynamic effects and pharmacokinetics of atorvastatin after administration to normocholesterolemic subjects in the morning and evening. J Clin Pharmacol 1996 Jul;36(7):604-9.
ouvrir dans Pubmed - Plakogiannis R, Cohen H, Taft D. Effects of morning versus evening administration of atorvastatin in patients with hyperlipidemia. Am J Health Syst Pharm 2005; 62(23):2491-4.
ouvrir dans Pubmed - Ghiadoni L. Perindopril for the treatment of hypertension. Expert Opin Pharmacother 2011;12(10):1633-42.
ouvrir dans Pubmed - Huffman MD. The Polypill: From Promise to Pragmatism. PLoS Med 2015; 12(8):e1001862.
ouvrir dans Pubmed - Yusuf S, Bosch J, Dagenais G, Zhu J, Xavier D, Liu L, et al.; HOPE-3 Investigators. Cholesterol Lowering in Intermediate-Risk Persons without Cardiovascular Disease. N Engl J Med 2016; 374(21):2021-31.
ouvrir dans Pubmed - Lonn EM, Bosch J, López-Jaramillo P, Zhu J, Liu L, Pais P, et al.; HOPE-3 Investigators. Blood-Pressure Lowering in Intermediate-Risk Persons without Cardiovascular Disease. N Engl J Med 2016; 374(21):2009-20.
ouvrir dans Pubmed - Yusuf S, Lonn E, Pais P, Bosch J, López-Jaramillo P, Zhu J, et al.; HOPE-3 Investigators. Blood-Pressure and Cholesterol Lowering in Persons without Cardiovascular Disease. N Engl J Med 2016; 374(21):2032-43.
ouvrir dans Pubmed