Introduction
Cette contribution propose d’aborder les situations de violence sous l’angle systémique d’une approche médico-psycho-sociale. La finalité vise à prendre en compte un maximum d’éléments qui pourraient entraîner la symptomatologie constatée par le clinicien, ceci afin de saisir le sens que celle-ci renferme. Sur un autre plan, il s’agit de prévenir les violences rencontrées par les soignants. Dans un premier temps, nous resituons la psychiatrie dans le champ scientifique afin de montrer d’une part la place particulière de cette spécialité et d’autre part le défi que les situations complexes d’auto ou d’hétéro-agressivité peuvent représenter. À la lumière de vignettes cliniques, nous développons ensuite la pensée systémique comme grille de lecture facilitant l’analyse des situations, leur compréhension ainsi que certaines pistes concrètes de réponse à apporter. L’accent est mis sur les concepts d’appartenance et de désappartenance, à travers entre autres un média original, « l’appartenançogramme ». Celui-ci permet l’examen des places de chaque protagoniste, ouvrant sur le champ de la prévention. Par ces réflexions, nous montrons de nouvelles alternatives afin d’anticiper et si possible de réduire les (trop) fréquentes violences inhérentes aux situations d’aide et de soins aux personnes, tant sur le plan médical que psychologique et sociale.
Considérations historiques
Sans être exhaustifs, abordons quelques éléments aidant à la compréhension des situations cliniques en santé mentale. Rappelons combien l’ensemble des sciences est vaste et diversifié. De nombreux auteurs se sont penchés sur leur classification ; en l’occurrence, Auguste Conte distingue les sciences formelles (la logique), les sciences naturelles (les règles du monde vivant comme la médecine) et les sciences humaines et sociales. Chacun de ces groupes développe un pan fondamental, théorique, et un pan appliqué ou pratique, ces pans s’alimentant l’un l’autre de manière synergique. Cette classification nous rappelle que la logique est à la base de l’ensemble de la science, de notre compréhension du monde. Il est important de noter par ailleurs que la linguistique, et donc le fondement de notre entière communication, découle directement de notre logique personnelle, propre à chaque personne. Cela a pour conséquence d’une part que le regard est beaucoup plus fin et centré sur le domaine de spécialisation scientifique concerné et d’autre part qu’une sélection d’informations est réalisée entraînant obligatoirement une perte de données.
Issue du Petit Larousse, la psychiatrie se définit comme une: « spécialité médicale dont l’objet est l’étude et le traitement des maladies mentales, des troubles psychologiques ». On constate que la psychiatrie se distancie de la médecine somatique étant donné qu’elle se situe au croisement de la biologie, de la psychologie et de la sociologie. D’autres disciplines telles que l’anthropologie et la philosophie alimentent également la pensée psychiatrique.
Qu’en est-il des patients soignés par la psychiatrie ? Jusqu’au XVIIIe siècle il était fréquent que les personnes souffrant de troubles mentaux soient perçus comme des marginaux allant même jusqu’à être condamnés à des exécutions publiques. Avec la révolution française les malades mentaux, n’étant plus considérés comme des criminels, ont été recueillis en périphérie dans des structures appelées « asiles ». Ce changement radical a constitué l’un des terreaux de la neuropsychiatrie.
Rappelons que cette discipline s’étaye sur de nombreux apports et courants théoriques dont l’importance a évolué au cours du temps. Un auteur comme Ellenberger a repris l’évolution de la psychiatrie à travers l’histoire de l’inconscient. Neuropsychiatre au début du XXe siècle, Freud développa la psychanalyse proposant une théorie globale sur le fonctionnement psychique de l’individu. De nombreux disciples lui succédèrent enrichissant les premiers approfondissements. D’autres épistémologies virent le jour telles les approches cognitivo-comportementales et les théories systémiques et familiales. Ces différents apports nourrirent les bases de la neuropsychiatrie.
Avec le développement des sciences médicales, la psychopharmacologie et les neurosciences alimentent également les fondements théoriques de la neuropsychiatrie. En parallèle, la psychologie et les différents paradigmes psychothérapeutiques constituent d’autres bases de la spécialité. Soulignons que la psychiatrie est à différencier des psychothérapies, quelle que soit l’orientation choisie, dont elle s’alimente sans s’y résumer.
Cette brève évocation démontre combien la psychiatrie est profondément dépendante de son contexte social et historique. D’une certaine manière, la société produit des patients (tels les aliénés, les marginaux) et ces mêmes patients créent la psychiatrie et, avec elle, toute son infrastructure. En feedback, la psychiatrie peut potentiellement engendrer des patients ou, au contraire, libérer un citoyen d’une étiquette diagnostique. Prenons par exemple l’homosexualité qui était encore une pathologie psychiatrique jusque 1990. Aujourd’hui, être homosexuel constitue un choix de vie et une orientation sexuelle sans connotation pathologique. En parallèle, la cinquième version du DSM (Manuel diagnostique et statistique des troubles mentaux) a démultiplié le nombre d’entités diagnostiques. A l’extrême, tout individu pourrait se retrouver dans une catégorie et dès lors devenir patient…
Une difficulté pour les professionnels en contact avec la souffrance psychique réside régulièrement dans l’impact social des situations rencontrées. En effet, les situations médico-psycho-sociales, habituellement préoccupantes, comportent un potentiel violent. La violence peut s’exprimer de manière bruyante (explosion clastique) ou plus insidieusement, et plus loin, sur le plan sociétal. La violence prend alors la forme de précarisation des patients « psychiatriques » (pertes d’emploi, par exemple), quand ce n’est pas la disqualification des professionnels de la santé mentale. Dans ces conditions, les classifications psychiatriques ne suffisent pas toujours à cerner, comprendre, prendre en charge ces situations. C’est dans ce contexte que la systémique et son abord global donne des éléments de solution.
L’épistémologie systémique
Née durant les années cinquante, la systémique s’étaye sur plusieurs disciplines scientifiques comme la biologie, l’anthropologie, la sociologie, l’éthologie (science du comportement animal), la physique, l’économie, les mathématiques, la cybernétique (science de la communication et de l’échange d’informations), la psychologie, la psychanalyse,…La thérapie familiale et de couple est l’exemple-type d’une intervention systémique quand bien même son champ d’application est bien plus large (prises en charge institutionnelles, supervisions d’équipe,…).
Dans cette approche, il est classique de partir de l’hypothèse que le « malade » n’est pas en soi touché par une affection particulière mais qu’il évolue dans un champ logique différent, entraînant une communication d’un autre type et une analyse du monde spécifique. L’enjeu principal est moins de savoir qui a tort ou raison, ou en d’autres termes, qui est le malade et qui est le soignant. Il consiste davantage à prendre un pas de recul pour appréhender la logique de la personne en souffrance afin d’opérer dans son univers personnel. Une autre lecture pourrait être : « Il n’y pas de raison que ma logique soit meilleure que la sienne ; si je la partage avec d’autres, lui fait de même…».
Rappelons que les psychothérapies extraient d’une certaine manière le psychiatre de sa position médicale étant donné qu’elles ne cherchent pas prioritairement à supprimer le symptôme du patient mais visent essentiellement à lui donner un sens et à en découvrir la fonction. Dans l’épistémologie systémique l’ensemble est une donnée fondamentale permettant au psychiatre d’interpréter les situations, voire les traiter.
Un système est un ensemble composé d’éléments entre lesquels existent des relations alimentées par de multiples interactions. Comme il est davantage que la somme des parties, un système devient un élément. Dès lors chaque membre du système entretient une relation avec celui-ci. Dans certaines situations, cette relation est plus importante que la relation interpersonnelle. Les couples, les familles, une équipe de collègues, une institution constituent de facto des systèmes. En fonction de celui auquel on s’intéresse, l’intensité des relations interpersonnelles et d’appartenance varie. La survie de l’unité familiale prime parfois sur les relations, comme c’est souvent le cas entre des parents et leur adolescent.
Tout système cherche à atteindre l’équilibre à travers un processus d’homéostasie. L’équilibre et l’homéostasie ne sont pas équivalents. Si l’équilibre est un état de stabilité (dans lequel rien ne bouge), l’homéostasie est dynamique par le fait qu’elle comprend des éléments « agitateurs » (le partenaire qui s’énerve) ainsi que des « apaisants » (le partenaire qui se tait ou quitte la pièce). Les deux sont essentiels au système. En général, chacun des membres du système sera tantôt agitateur, tantôt apaisant, dans le but de préserver le système.
Un même adulte appartient à plusieurs systèmes. En effet, l’humain éprouve un besoin d’appartenir dont il hérite de ses ancêtres qui ont saisi l’importance de rester ensemble afin d’augmenter leurs chances de survie. La grande majorité de la population vit ce besoin « d’appartenir » ; même les plus solitaires diront : « je suis un solitaire ! », affirmation qui traduit le fait d’appartenir au groupe des solitaires ! Dès lors, le systémicien s’intéresse successivement aux différents systèmes d’appartenance des personnes rencontrées.
Une autre notion fondamentale de la thérapie systémique concerne le « patient désigné » (ou bouc-émissaire). Ainsi, lorsqu’un individu présente un symptôme, l’analyse systémique considère ce dernier comme un élément révélateur d’une perturbation du système et non de la personne le présentant. Le « malade » sera alors vu comme celui qui s’est désigné lui-même par différents comportements traduisant ce symptôme et qui a été désigné par le système. Ce phénomène survient lorsque l’équilibre du système est menacé par quelque changement que ce soit. Le symptôme participe à l’homéostasie, agissant comme si l’équilibre n’était pas menacé, que le temps était arrêté. Dès lors le « patient » présentera des symptômes afin de faire baisser la tension provenant d’une modification vécue comme menaçante pour l’équilibre familial. L’approche de la naissance d’un enfant, l’adolescence et les changements de relation qui en découlent, les tensions dans des équipes de travail constituent quelques illustrations classiques.
Le système tente ainsi de préserver son équilibre. Si ces symptômes persistent, il devient presqu’impossible au système d’évoluer sans recourir au(x) symptôme(s). Le patient désigné est alors contraint de répéter sans fin son comportement problématique. Prenons quelques exemples de symptômes fréquemment rencontrés :
- une mère dépressive depuis de nombreuses années. La dépression oblige les enfants à rester à ses côtés. Parallèlement cet état les protège de la confrontation à la vie d’adultes et maintient le système en l’état ;
- une adolescente anorexique ne répondant à aucune prise en charge. Ici le trouble des conduites alimentaires augmente dès que des changements se profilent pour sa famille. Ce trouble protège la famille de toute modification potentiellement dangereuse pour le système.
Il est important de prendre le temps d’appréhender ce qui se passe pour le système au-delà de la personne présentant le symptôme. Cette attitude thérapeutique permet parfois de désengager des processus massifs de désignation et de prendre en charge des éléments augmentant la tension dans un système en crise.
- Agée de huit ans, Sandra se présente en consultation pédopsychiatrique envoyée par son médecin généraliste inquiet des crises de colère et d’épisodes hallucinatoires présents depuis plusieurs semaines. Après plusieurs entretiens avec ses parents, Sandra a ouvert sa peur d’une éventuelle séparation du couple parental. Sandra nous dira avoir remarqué que suite à ses crises ses parents se disputent moins. Les parents confirment l’analyse de leur fille reconnaissant qu’effectivement leurs disputes sont moins importantes depuis les symptômes de l’enfant. Ils se disent tous deux très inquiets pour l’état de leur fille. Une thérapie familiale est engagée, les parents entreprirent en parallèle une thérapie de couple. Progressivement les crises de Sandra se sont estompées.
Cette dernière vignette montre clairement plusieurs données :
- la désignation est à la fois l’affaire de tout le monde et l’affaire de personne. Les parents n’ont pas cherché l’émergence de symptômes par leur fille ; mais la diminution de la tension familiale a encouragé Sandra à maintenir ses crises. La perspective thérapeutique ne vise donc pas à trouver un coupable, mais au contraire de proposer au système d’innover des modalités afin de faire baisser la tension ;
- l’homéostasie du système passe régulièrement avant le bien-être de ceux qui le constituent ;
- dans le cas de Sandra, une médication aurait pu être proposée. Mais il est probable que nous aurions constaté une escalade dans les traitements, pouvant amener à une hospitalisation en pédopsychiatrie. Cette étape aurait probablement également été contre-productive pour le système, l’élément « apaisant » se situant en-dehors du système. Dans ce cas, une prise en charge contextuelle semble avoir été une piste intéressante à retenir.
Applications spécifiques et « l’appartenançogramme »
Après ces quelques considérations sur la systémique évoquons deux difficultés régulières dans le champ des situations médico-psycho-sociales :
- les situations de manque de précision de mandat entraînant régulièrement une augmentation exponentielle de la violence et dont le repérage apporte des effets protecteurs importants ;
- le principe de « désappartenance », aisément repérable, et dont la prise en charge évite des conséquences dramatiques.
L’imprécision de mandat peut provenir des membres de la famille, mais également des soignants. Centrons-nous sur ce deuxième cas de figure. Une imprécision professionnelle peut entraîner une augmentation de la violence dans le système thérapeutique formé. L’évacuation de la tension engendrée se réalisera en produisant de nouveaux symptômes voire la réapparition d’une symptomatologie ancienne (automutilations, fugues, tentative de suicide, troubles externalisés du comportement,…).
Mais qu’est-ce qu’un mandat ? Il est défini comme ce qui est attendu par un membre du système thérapeutique de la part de chaque protagoniste concerné. Il traduit la relation qui relie une personne aux autres ainsi que la relation de celle-ci avec le système. Par système thérapeutique, on comprend le groupe créé autour d’une situation par à la fois les soignants et que les membres du système concerné. Il arrive que les mandats ne soient pas clairement définis dans les situations médico-psycho-sociales, en soulignant que plus le nombre de partenaires est élevé plus la place de chacun et la relation reliant les différents membres du système peuvent être floues et indéterminées. Dans nos sociétés avec recomposition familiale nous sommes de plus en plus confrontés à un nombre importants de membres concernés par une problématique spécifique. En parallèle, prônant le travail en réseau, nous sommes amenés à intervenir avec un nombre croissant de soignants, toute discipline confondue. En conséquence, si l’on veut réunir l’ensemble des membres d’un système thérapeutique on peut facilement arriver à dix voire quinze individus ! Par ailleurs, la définition du mandat demande du temps et des contacts fréquents qui ne sont pas toujours possibles dans la réalité du travail de terrain. Un risque réel apparaît alors. Chacun va de son interprétation du comportement de l’autre, manière d’être qui aura pour effet d’isoler chaque protagoniste avec un sentiment d’appartenance de plus en plus faible. Les conséquences peuvent être dramatiques. Ne comprenant pas l’intervention d’un partenaire thérapeutique, un soignant le disqualifie auprès d’un autre partenaire mettant le patient dans une situation bien compliquée. Illustrons cet aspect par une vignette clinique.
Agée de seize ans Fatima est une étudiante qui se rend chez son généraliste étant donné qu’elle n’arrive pas à parler à sa famille de son comportement auto-mutilatoire. Avec l’accord de la jeune, le médecin parvient à rencontrer la mère et à proposer un suivi pédopsychiatrique pour la jeune. La pédopsychiatre met en place, en parallèle, une prise en charge familiale assurée par une psychologue clinicienne. Une « enveloppe partenariale » est ainsi constituée autour de la jeune en question. Après une amélioration des symptômes, Fatima se présente à nouveau chez son généraliste avec une résurgence de l’automutilation, voire une aggravation de celle-ci (des points de suture ont été nécessaires). Après les soins somatiques, le médecin traitant comprend que la mère de Fatima fait difficilement confiance à la pédopsychiatre. Elle s’en est d’ailleurs confiée à sa fille. En effet, la mère se sent dévalorisée par la pédopsychiatre étant donné qu’elle ne peut jamais participer aux séances. Elle a l’impression d’être rejetée et disqualifiée dans son rôle de parent. En retour, elle met en cause les compétences de la spécialiste. Fatima se retrouve perdue dans ce système. Après une amélioration, elle se rend compte qu’une autre problématique est apparue. En analysant la situation d’un point de vue systémique, on aperçoit que Fatima appartient au système thérapeutique mais que toutes les personnes concernées par la jeune ne communiquent pas entre elles. Dès lors Fatima et sa pédopsychiatre créent un système propre excluant le parent, la mère ne se sentant point appartenir à celui-ci ou que le sous-groupe formé par la jeune et la pédopsychiatre ne fasse partie du système thérapeutique. Cette nouvelle situation place Fatima en conflit de loyauté envers ces deux groupes d’appartenance. En poursuivant les rencontres individuelles avec sa pédopsychiatre elle fait vivre une violence à sa mère ; si elle met fin au suivi pédopsychiatrique, elle s’expose au risque d’être à nouveau en grande souffrance. Quelle a été l’option de Fatima ? Ici la jeune a choisi de ne pas faire de choix. La violence a augmenté à chaque entretien jusqu’au point où la jeune a retourné cette violence contre elle à nouveau (augmentation de l’automutilation). Mais les significations ont également évolué. À la différence des premiers épisodes, les comportements auto-agressifs ne s’originent plus maintenant dans son mal-être initial. Les mutilations actuelles proviennent du système thérapeutique lui-même, porteur, sans le vouloir et sans le savoir, d’une violence qui a conduit Fatima à reproduire sa problématique. Ce mécanisme autorise l’évacuation de la violence qui était contenue. La pédopsychiatre l’a réalisé en rejetant la mère, cette dernière en disqualifiant la pédopsychiatre auprès de sa fille et du médecin traitant et Fatima elle-même en s’auto-agressant. Sans l’exploration du médecin traitant, l’adolescente aurait probablement continué à se mutiler, ce qui aurait augmenté, ipso facto, la disqualification de la part de la mère, et amplifiant ainsi la violence à l’intérieur du système thérapeutique. Le médecin généraliste a donc proposé à la patiente et à la mère de contacter lui-même la pédopsychiatre afin de repréciser les mandats en présence de la famille. Par ailleurs, la thérapeute familial a été informé du conflit de loyauté de Fatima. Après plusieurs rencontres, les mandats de chacun ont été précisés, la mère de Fatima disposant maintenant d’informations essentielles (vers qui s’adresser en cas d’incompréhension et sous quelle forme). En conséquence, la jeune a pu rapidement retrouver un certain bien-être, libérée du conflit de loyauté et entourée d’une enveloppe partenariale plus soutenante.
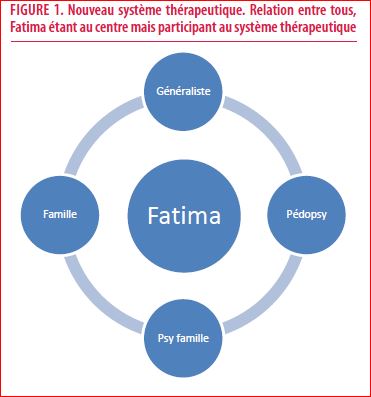
De nombreux systémiciens, comme Henriquet et Meynckens, insistent sur le premier temps de clarification du système thérapeutique afin d’éviter les malentendus sources de multiples complications (perte d’alliance avec le patient, manque de collaboration entre professionnels, augmentation de la violence dans la situation, …). Si des zones d’ombre persistent, il est essentiel de pouvoir les éclaircir afin de rendre le système thérapeutique effectif. Quelques questions de bases méritent d’être posées avec le patient désigné et sa famille ceci afin de vérifier que les objectifs, mandats, méthodologies thérapeutiques soient claires pour tout un chacun. Le questionnement permet de balayer précisément ce que chacun attend, pour qui, de la part de chaque intervenant… L’exploration des systèmes est tout aussi importante, clarifiant qui se trouve, à quelle place, mettant en lumière les incompréhensions des situations ; ceci afin de diminuer les risques liés à des malentendus ou à de mauvaises interprétations.
Généralement, lorsque ces deux horizons sont explorés, les différentes origines de malentendus (vecteurs importants de violence) apparaissent plus clairement. Il s’agit dès lors de communiquer entre les différents membres du système thérapeutique afin d’éclaircir les positions de chacun et de désamorcer des situations souvent évitables. Dans la suite de la notion « d’enveloppe partenariale », différents auteurs ont précisé que la pluridisciplinarité autorise une complémentarité des approches et des compétences, tout en préservant les responsabilités individuelles des professionnels et le libre choix des patients.
Il sera essentiel de préciser le ou les mandat(s) avec le patient ainsi qu’avec ses proches. L’idée est de créer un système thérapeutique dans lequel les relations sont clairement définies. Le patient sait ce qu’il est en droit d’attendre du soignant mais aussi ce qu’il ne doit pas attendre de lui. Ceci permet par ailleurs de rencontrer la logique de la famille et du patient afin qu’ils puissent se sentir respectés. Dès lors le soignant appréhendera davantage les besoins de son patient en souffrance ainsi que des modalités d’orientation thérapeutiques.
À la suite de ces considérations nous comprenons que l’appartenance est essentielle à la majorité d’entre nous. Elle soutient une reconnaissance de la part des pairs et entretient un sentiment de sécurité et de protection contre les menaces extérieures : « j’appartiens à ce groupe » (national, familial, équipe de sport, genre,..).
Neuburger a avancé le concept de désappartenance, expliquant qu’une perte d’appartenance peut avoir des conséquences allant jusqu’au suicide : « Je propose ce néologisme pour signifier qu’il s’agit rarement, dans le suicide, d’un rapport à soi-même, mais d’un rapport à des groupes investis. Ainsi, du fait de ne plus être reconnu comme appartenant à un groupe, ou le risque de perdre son appartenance à un groupe. ». Neuburger prend un exemple pour illustrer les enjeux dans ces situations de désappartenance : Après avoir tenté de suicider par défenestration suite à une rupture, une femme explique ne pas comprendre les raisons de son acte car son mari ne lui manque pas fondamentalement. En thérapie, elle percevra que ce n’est pas la composante relationnelle qui la met en souffrance (Madame est soulagée de la rupture) mais la composante d’appartenance (Madame n’appartient plus au système couple). Ce concept d’appartenance nous semble pertinent à prendre en compte tant ces situations sont fréquentes, que ce soit dans les aspects de la vie privée, que dans les engagements professionnels. Les situations de licenciement brutal, ainsi que les retours au travail après un burn-out illustrent ces situations de souffrance en lien avec le travail.
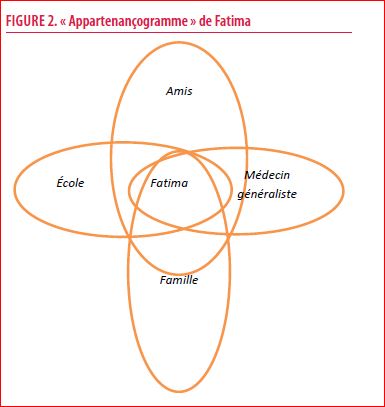
Dans la logique de l’intervention systémique nous utilisons un média simple celui de « l’appartenançogramme ». Nous l’avons réalisé avec Fatima, jeune patiente évoquée dans l’une des vignettes clinique. La consigne, toute simple, est réalisable même avec les plus jeunes enfants : On demande à la personne de dessiner des cercles d’une taille proportionnelle à l’importance que la personne accorde à ses différentes inscriptions d’appartenance. Il est possible d’ajouter une consigne de temporalité en proposant à la personne de dessiner un « appartenançogramme » représentant différentes étapes de sa vie. Ce média apporte plusieurs effets :
- le patient visualise qu’il appartient à plusieurs groupes mais aussi que les membres de ceux-ci représentent des appuis potentiellement mobilisables si nécessaire ;
- le soignant identifie les différents individus qui entourent le patient et les cercles d’appartenance, leur complexité, leur densité, voire leur éventuelle pauvreté. Idéalement, il est intéressant que le patient appartienne à plusieurs systèmes afin de réduire l’impact en cas de « désappartenance » ;
- le soignant identifie la disparition de certains cercles, anticipant l’apparition de difficultés en cas de « désappartenance ».
Conclusion
La psychiatrie est confrontée à la violence des situations médico-psycho-sociales, quand elle ne la génère pas. Cette violence touche la plupart des individus en contact avec ces situations. La prise en compte de la place particulière de la psychiatrie dans le domaine des sciences rend plus aisée la compréhension du challenge que représentent les situations médico-psycho-sociales pour l’ensemble des soignants. En effet, situations médico-psycho-sociales et psychiatrie sont intimement intriquées engendrant potentiellement beaucoup de violence.
Si des mesures de répression ne peuvent pas toujours être évitées, nous prônons une compréhension, une appréhension des significations et fonctions des comportements de chaque membre du système thérapeutique. Nous veillons en effet à éviter que la violence inhérente à de nombreuses situations rencontrées ne s’exprime par des passages à l’acte auto- ou hétéro-agressifs.
La théorie systémique, se voulant globale et proche du fonctionnement des individus et des systèmes, représente un axe thérapeutique intéressant. Compréhensible et applicable à nombre de situations médico-psycho-sociales, elle offre des possibilités de prévention, d’aide et de soin aisément utilisables par de nombreux soignants.
Affiliations
Cliniques universitaires Saint-Luc, Psychiatrie infanto-juvénile, Université catholique de Louvain, B-1200 Bruxelles
Correspondance
Pr Emmanuel de Becker
Cliniques universitaires Saint-Luc
Psychiatrie infanto-juvénile
Avenue Hippocrate, 10, B 1200 Bruxelles
emmanuel.debecker@uclouvain.be
Références
- Pickering M. Le positivisme philosophique : Auguste Comte. Revue interdisciplinaire d’études juridiques. 2011, Vol. 67, 2.
- Le Petit Larousse illustré. Hachette, 2019.
- Neuburger R. Relations et appartenance. Thérapie familiale. 2003, Vol. 24, 2
- Henriquet-Duhamel M-C, Meynckens-Fourez M. Dans le dédale des thérapies familiales. Erès, 2005.
- Le Divenah A, David S, Bertrand D, Châtel T, Viallard M-L. Réunion de concertation pluridisciplinaire : comment décider d’une chimiothérapie à visée palliative ? Santé Publique. 2013, Vol. 25, 2.
- Neuburger R. Le mythe familial. 1995. pp 183-192
- Delion P. Etre porté pour grandir, temps d’arrêt Fédération Wallonie-Bruxelles, 2019.
- Lebrun JP Un immonde sans limite, ERES, 2020.
- de Becker E., Vanderheyden J.-E. Comment comprendre et accompagner le burn-out de l’enfant et de l’adolescent? (à paraitre dans collectif 2020-21).